DIABETES
糖尿病内科
糖尿病とは?
糖尿病とは、血液の中の糖の濃度(これを血糖値と言います)が高いため、体に様々な合併症を起こす病気です。合併症は早期に起こるものもあれば、ある程度血糖が高い状態が続いた結果起こるものもあります。血液中の糖の値を健全に保つために重要な働きをしているのが、膵臓から出るインスリンというホルモンです。
インスリンは、血糖値が高くなると血液中に放出され、肝臓や筋肉に糖をしまいこむ働きがあり、これにより高血糖を防いでいます。糖尿病はこのインスリンが血糖を下げるというところで、インスリンの分泌が少なかったり(インスリン分泌不全)、インスリンが体内で十分作用してくれない(インスリン抵抗性)という問題が起きている病気です。
糖尿病の分類
糖尿病は主に1型と2型に分類されます。
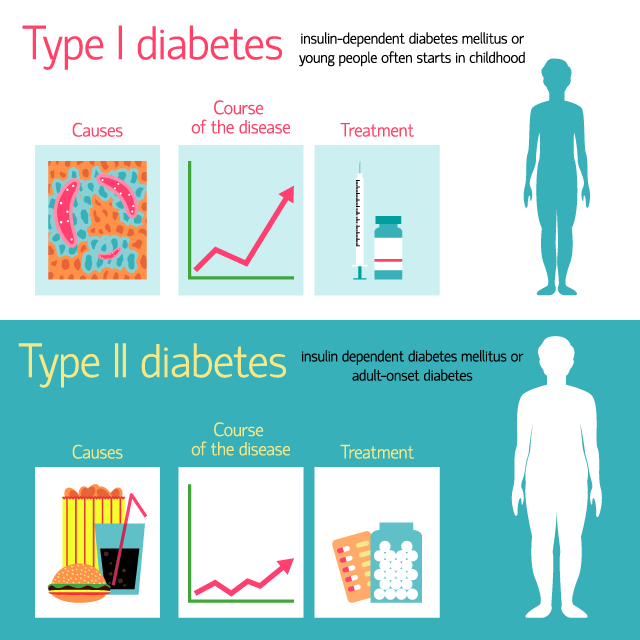
1型糖尿病
1型糖尿病は、膵臓が免疫システムの異常等により破壊され、その結果インスリンを出すことができずに結果として高血糖となります。インスリンがほとんど出なくなることが多く、治療にはインスリンの注射が必要となります。多くの場合、2型糖尿病とは異なり、若くして発症することが多く、特に意識障害などで医療機関を受診し発覚することもあり、この場合、専門医による速やかな治療が必要となります。
2型糖尿病
2型糖尿病は、膵臓からのインスリン分泌不全に、インスリンが十分に体内で作用してくれない状態であるインスリン抵抗性が加わり発症します。
近年の生活習慣の変化による肥満や運動不足などが重なり、その結果インスリン抵抗性が高まり、2型糖尿病の患者数は増加していると言われています。
また、インスリン分泌不全については、遺伝因子も多く関わっているとは言われていますが、高血糖であること自体も膵臓の機能を低下させ、インスリン分泌の能力を低下させる上、長期で見ると徐々にその機能は低下していくと言われています。ですから、定期的なチェックと適切な血糖コントロールは非常に重要となります。
2型糖尿病は、糖尿病患者全体の90%以上を占めると言われており、生活習慣の乱れからの発症ということから、多くの方は40歳以上で発症します。そして、何より2型糖尿病の方は、初期にはその多くが無症状です。このため、適切なコントロールができず、中には放置される方もいるというのは大きな問題です。高血糖の状態を放置すれば、前述のようにインスリン分泌能力は確実に低下し、更なるインスリン抵抗性も加わり、高血糖の悪循環となり、加速度的に糖尿病は悪化してしまいます。これを糖毒性と言います。この糖毒性を早いうちから取り除き、適切な血糖コントロールを行い、将来発症する合併症を予防することが大切なのです。
糖尿病と診断するには?
糖尿病の診断基準は、糖尿病診療ガイドラインに明記されており、いくつかの方法が示されてはいるものの、一般的には2回の採血で糖尿病と判断される値を超えた時に初めて糖尿病と診断されます。
HbA1cとは、血液中の赤血球が同じく血液中の血糖と結合してできるものです。もちろん糖尿病で血糖値が高い人はそれだけ赤血球と結合することになるのでその値は高くなります。
| 糖尿病型 |
血糖 |
空腹時 ≧ 126mg/dL |
| ブドウ糖負担試験(oral glucose tolerance test:OGTT) 2時間値 ≧ 126mg/dL |
| 随時 ≧ 200mg/dL |
| HbA1c |
≧ 6.5% |
(糖尿病診療ガイドライン2016、南江堂、P5より引用)
これにより、糖尿病と診断されず、2回のうち1回しか該当しなかった場合でも糖尿病の疑いとして3から6ヶ月に1回の定期的なチェックは必要です。そして、空腹時の血糖が100〜125mg/dLの場合やHbA1cが5.6〜6.4%の場合には、経口ブドウ糖負荷検査が推奨されています。これは、75gのブドウ糖を含むジュースのような液体をのみ、その後30分から60分おきに採血をし、その時点でのインスリン値や血糖値を測定します。これにより、正常型・境界型・糖尿病型の最終的な判断がなされるのです。
逆に、ここの範囲にもまだ到達していない方は、その時点で正常型です。その方達の糖尿病型への悪化率は年間で1%未満ですから、定期的な健康診断でチェックすることで十分です。しかし、先ほどの範囲の方は、境界型や糖尿病型に区分される可能性があり、糖尿病型であればもちろんしっかりとした管理が必要であり、境界型でも糖尿病型への悪化率は非常に高く、動脈硬化性合併症の頻度が増加するため、早くからの生活習慣の改善と定期的なチェックが推奨されています。
糖尿病の恐ろしさ
では、なぜ糖尿病をしっかりコントロールする必要があるのでしょう?
血糖値が高いこと自体に対する自覚症状で有名なものとしては、口渇・多飲・多尿・疲労感・体重減少などがあります。
しかし、多くの方はこれに気づくことはなく、健康診断等の採血で糖尿病を指摘されて来院される場合がほとんどなのです。
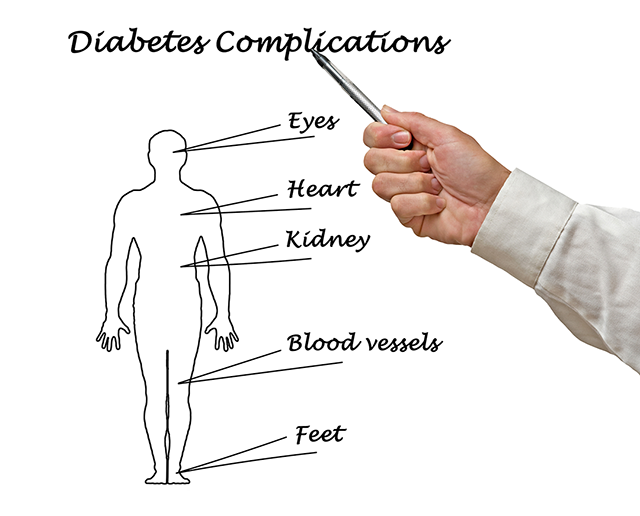
そして、糖尿病の恐ろしさは、その合併症にあります。
糖尿病は、血糖値が高いために、より多くの血糖が血液中を回っています。そして、この余分な血糖は身体中のタンパク質と結合をするのです。それにより糖化という現象が起こります。できたものは終末糖化産物(AGEs)と言われ、その蓄積やそこから放出されるサイトカインと言われるものによる炎症等により、各種臓器は本来の働きを失い、様々な合併症を引き起こすのです。
では、気をつけるべき合併症とは何があるのでしょう?
糖尿病網膜症
糖尿病網膜症は、病初期はもちろんのこと、進行しても自覚症状に乏しいことが多く、出血や網膜剝離などが起こって初めて異常を自覚することもあるので、定期的な眼科専門医によるチェックが必要となります。糖尿病と診断された時点でまず眼科受診が必要です。そして、その後は専門医による指示のもとに定期的なチェックを適切な間隔で行い必要であれば光凝固等の治療となります。年間で糖尿病網膜症による失明は約3000人とも言われており、いまでも失明原因の第2位(1位は緑内障)となっています。また、進行した網膜症を持つ糖尿病患者さんの急激な血糖コントロールは、網膜症の悪化を認めることもあり、この点でも、内科医と眼科医の適切な連携による治療が必要です。
糖尿病腎症
糖尿病腎症は、長い間に高血糖にさらされることにより起こる糖尿病特有の血管合併症の一つであり、現在では末期腎不全の原因として最も多いものです。しかし、糖尿病が原因の腎症による末期腎不全の患者さんには、合併症が出るまで糖尿病を放置していた方や途中で治療を中断した方など、コントロールを十分にしていなかった方が多いのも事実であり、他の合併症同様、早期からの適切な介入とその継続が必要となるものです。
そして、糖尿病と診断された段階で、腎症の評価を行います。腎症の評価で特に大切なのは、尿中のアルブミン排泄量と腎臓のろ過機能を示す糸球体ろ過率の測定です。病初期に軽度の血管障害から、尿中には小さなタンパク質であるアルブミンと呼ばれるものが漏れ始めます。これにより重症度を判断し、現在ではその重症度を5段階に分類します。微量な尿中アルブミンは、腎症の比較的早期から見られる所見であり、これをある一定量以上認めると病気として第2期と言われる早期腎症という区分に入ります。ここが腎症の管理で最も大切な時期となります。第2期は血糖をはじめとした危険因子の適切な管理により腎症の改善が期待できる段階です。ここを逃すと改善が見込みにくくなると言われています。ですから、第2期は重要な病期であり、ここで食い止めるための最大限の努力をするべきであり、この時期での治療が糖尿病患者さんの未来を決定するターニングポイントであると言われています。ですから、糖尿病患者さんでは、定期的なアルブミン尿のチェックは必須となります。定期的なチェックにより、常に患者さんの腎症の病期を把握しつつ、その時に応じた治療をしていく必要があるのです。
皆さんもかかりつけの先生とともに、ご自身の腎症の程度の把握をしていきましょう。
最後に、尿中アルブミンの量を評価するときには、一つ注意があります。尿中アルブミンの濃度は、同一人でも運動や尿量、採取した時間等によって異なります。腎症の病期を適切に診断するためには、採取した尿で同時に尿中のクレアチニン濃度を測定し、その比を用いて評価するべきであるとガイドラインに示されています。せっかくの検査ですから適切な方法で適切な診断を行いましょう。
糖尿病神経障害
神経障害は、血液や尿検査の結果では判別しにくく、患者さんとの日々の会話にて問診を進めていく必要がある。代表的なものとしては、両下肢(足)の先の痛みやしびれ感、感覚の鈍さなどが出現して次第に上に広がり、上肢(手腕)の先にも症状が出てくる。また、自律神経も障害され、その結果、起立性低血圧や発汗の異常、腸の運動の障害による下痢や便秘などがあり、日常生活を送るにも障害となる場合も少なくないのです。
もちろん、糖尿病による神経障害を疑う場合は、神経内科専門の医師への紹介が必要であり、その上で、適切な連携を取り治療を行う必要があります。神経障害も、網膜症と同様に、急激な血統の改善や変動は神経症の悪化を招くことがありますので注意が必要です。
糖尿病大血管症
大きな血管の動脈硬化が原因で起こる合併症で、ガイドラインでは、「糖尿病に伴う動脈硬化症で、脳卒中、虚血性心疾患、末梢閉塞性動脈疾患(閉塞性動脈硬化症など)」と定義されています。虚血性心疾患や閉塞性動脈硬化症については、各章を参考にしてください。
皆さんもご存知の通り、糖尿病は高血圧や脂質異常症、喫煙などと共に重要な動脈硬化のリスクファクターです。糖尿病の方は、虚血性心疾患や脳梗塞の発症リスクが、そうでない方に比べ2〜3倍高く、特に境界型の糖尿病の段階から心血管疾患は増加するという報告があります。特に、虚血性心疾患に関しては、前述の神経障害である自律神経障害を合併するため胸痛などの症状がないという方が多く、しかしながら重症である方が多いというのが特徴です。症状がなくても定期的なチェックをすることが大事と言えます。
他の合併症の予防同様に、早期から適切な血糖コントロールを含めた管理を進めていくことで、長期的にはその合併を予防できることが様々な研究で示されており重要です。それと共に現時点での動脈硬化の程度を見極めるということは忘れてはいけません。
現時点での動脈硬化の程度を把握するための検査としては、脳へ血液を供給し、脳梗塞の原因となる頸動脈の超音波検査や、狭心症や心筋梗塞の有無をみる運動負荷心電図や心臓超音波検査、および全身の血管年齢と足や手の血管の動脈硬化による詰まりをみる足関節上腕血圧比検査などがあります。いずれも動脈硬化の早期発見には大きな威力を発揮するものであり、当院でも定期的なチェックをしつつ、今後の管理に役立てています。
糖尿病足病変
糖尿病の足病変とは、足先の神経の障害や血流の障害により起こる足先の感染や潰瘍、壊死のことです。原因としては、神経障害が半分以上を占め、痛みを感じないことや不適切な処置で治療を十分に行わないことにより感染も併発し重症化します。血流の障害も加わると、足を切断せざるを得ない状態となることも多く、内科・血管外科・整形外科・形成外科・神経内科等などが連携しつつ治療に当たることが必要になることもあります。患者さんは、神経障害のため痛みを伴う潰瘍や傷を自覚していないことも多く、いつの間にか重症化していることがあるというのが現状です。日頃から足にそのような病変がないかのチェックを行うことが大切です。
どの程度までコントロールすることを目指すの?
では、糖尿病の方は、どの程度のコントロールを目指すべきでしょうか?
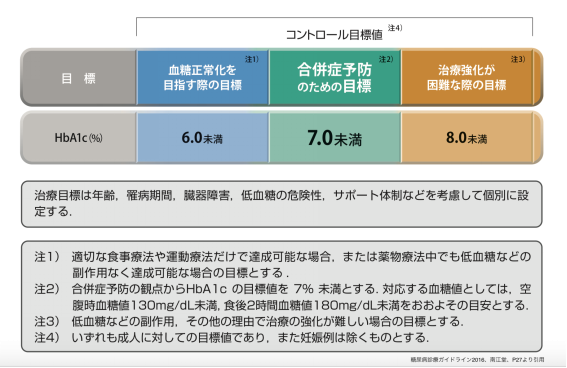
もちろん、コントロールの目標値は、患者さんの年齢や合併症の有無と程度などを含めたいわゆるその患者さんの背景というものを総合的に判断して決めて行くことが重要です。
一般的に、ガイドラインでは、合併症予防のための目標を、HbA1c7.0%未満としています。そして、それに対応する血糖値としては、空腹時の血糖値で130mg/dL未満、食後2時間での血糖値で180mg/dL未満としています。
また、高齢者の場合は、その活動可能な程度や認知症の有無や程度により、目標値はやや緩和されたものがあり、こちらからも患者さん各々に個別化した設定が必要であることが伺えます。
糖尿病の方がするべきこととは?
食事療法
糖尿病の方がすべきことは、まず食事療法です。ガイドラインによると、『2型糖尿病における食事療法は、総エネルギー摂取量の適正化によって肥満を解消して、インスリン分泌不全を補完し、インスリン作用からみた需要と供給のバランスをとることによって、高血糖のみならず糖尿病の種々の病態を是正することを目的としている』とあります。
近年、糖質制限や脂質制限、エネルギー(カロリー)制限など様々な食事療法が提案されています。様々な方法はあるものの、その中で現時点では、摂取エネルギー(カロリー)を適正に保つことは肥満の予防や是正にもなり、糖尿病治療にとっては重要であることについては、意見の一致が見られています。その上で、各栄養素についての推定必要量の規定はあっても、相互の関係に基づいた適正な比率を定めるための十分な研究結果が乏しいため、栄養素のバランスの目安は健常人の平均摂取量に基づいているのが現状であるとされています。

糖質制限は、糖(炭水化物など)を制限することにより血糖を上げないというシンプルな理論から始まるものです。確かに体重減少を示す研究もあれば、効果がないとする研究もあります。糖尿病に対する効果も、しっかりとした研究結果として結論づけるものは現時点ではありません。中には、糖質制限はするけど、摂取カロリーは制限しないなどという現実離れした研究もあり、意見の一致が見られていないのが現状です。
長期的な効果に関する報告も乏しく、日本糖尿病学会からの発表でも『日本人の糖尿病の病態に立脚した適正な炭水化物摂取量については、いまだ十分なエビデンスが揃っているとは言えない。社会的なコンセンサスを得る上においても、今後日本糖尿病学会として積極的に調査・研究の対象とすべき課題である』と書いてあります。学会としては、否定はせず、調査研究の対象とすべき課題としています。理論上は糖尿病には効果がある可能性はあり、将来炭水化物の摂取量を減らすという結論になる可能性もあるわけです。
事実、日本糖尿病学会が発行する『糖尿病食事療法のための食品交換表 第7版』では、以前まで炭水化物の摂取量は、摂取エネルギーの60%とされていたものが、今回から50〜60%と幅をもたせ、若干少なめの設定も許容しています。その中には、「食後の血糖値は主に食事に含まれる炭水化物(厳密には糖質)の量によって変動するので、血糖コントロールを行ううえで、食事中にどれだけ炭水化物(糖質)量が含まれているかを把握することは大切」と記載されています。
そして、各栄養素の適切な比率とは現時点ではどのようなものかと言いますと、2013年に出された「日本人の糖尿病の食事療法に関する日本糖尿病学会の提言」では、炭水化物を摂取エネルギーの50〜60%からとり、たんぱく質は20%以下を目安とし、残りを脂質とするとしています。
では、適切な摂取エネルギーとはどのくらいか?
ガイドラインでは、BMI22を目標として標準体重を求め、以下の式から総エネルギー摂取量を算定するとしています。
- 標準体重(kg)=[身長(m)]²×22
- 総エネルギー摂取量=標準体重×身体活動量
- 身体活動量とは、1日の活動量に応じて以下のように決められてます。
- 25〜30:軽い労作(デスクワークが多い職業など)の人
- 30〜35:普通の労作(立ち仕事が多い職業など)の人
- 35〜 :重い労作(力仕事が多い職業など)の人
あなたの総エネルギー量はいくつでしたか?
しかし、そう言われても、実際どのくらいなのか分からないというのが普通です。そんな時にあなたの食事療法をよりわかりやすくしてくれるのが、『糖尿病食事療法のための食品交換表』です。これによりどの程度何を食べて良いかが分かりやすく書いてあり、実践できます。
一度手にとって見てはいかがですか?
そのほかにも、糖尿病の食事療法では、様々なことが言われています。
- 食物繊維を一日20g以上摂取しましょう。
食べる順番も大切で、食物繊維をはじめに取ることにより、その後摂取する糖質の吸収が穏やかとなり、食後の高血糖を抑え、インスリンの過剰分泌をなくし、血糖値の乱高下が防げるというデータがあります。
- よく噛んでゆっくり食べましょう。
ゆっくり食べると、わずかに上昇した血糖値が満腹中枢を刺激して食欲を抑えてくれます。また、よく噛むことで脳内の神経系の活性化が食欲を抑制させるとされています。
- アルコール摂取量は、純エタノール換算で1日20〜25g程度までが望ましいとされています。
もちろん、アルコール摂取時には「つまみ」に注意が必要です。
運動はどうするべき?

食事療法と双璧をなすのが運動療法です。「よく体を動かしましょう」という指導は糖尿病の方であればよく耳にする言葉だと思います。しかし、運動療法は食事療法よりそのハードルが高く、継続的な実行が難しいのも現実です。
多忙な毎日の間を縫って行う運動療法は、医師が外来でその目的を明確化することにより、ハードルを下げていくことが重要です。糖尿病で期待される運動の効果とは、血糖値の改善だけでなく、コレステロールや血圧などの他の生活習慣病の改善にも効果があり、ひいては動脈硬化予防にはなくてはならないものです。これらは、特に2型糖尿病の方が抱えるインスリン抵抗性というものを改善することにより得られる効果です。
そして、その効果を得るにはどの程度の運動を行えば良いのか?
様々な研究からも、中等度の強度の有酸素運動が良いことがわかっています。中等度とは、その人にとって「ややきつい程度」にいく程度までのウォーキングなどが代表的なものです。時間としては、1日30分を目指し、最低でも1回で10分の継続が必要ということがわかっています。運動習慣をつけることは容易ではありませんが、徐々にこのステージに持っていけるようにすることが大切です。
さらに、運動は行う時間帯によりある特定の時間の血糖値の是正を試みるということも可能で、例えば食後早期に運動を行うことにより、動脈硬化のコントロールに重要である食後高血糖の是正が可能です。しかし、その運動療法ですが、誰もが同程度に行うということには問題があります。
なぜなら糖尿病は動脈硬化の原因となりますので、現時点でその方にどの程度の動脈硬化が存在し、それにより運動が制限するべき状態であるかをしっかりとかかりつけの医師にメディカルチェックしてもらうことを忘れないでください。
薬による治療とは?

糖尿病に対する薬は、様々なアプローチで糖尿の改善を目指すものがあり、現在では7系統の経口血糖降下薬と、インスリン療法(注射)が存在します。
この7系統は、その機序から大きく3つのカテゴリーに分類されます。
- インスリン抵抗性を改善するもの。
- インスリン分泌を促進するもの。
- 糖の吸収と排泄を調節するもの。
これらは、各々の患者さんの糖尿病の状態やその背景により医師が選択、処方していくことになります。
そして、通常は空腹時の血糖値は160mg/dL以上、食後2時間での血糖値が220mg/dL以上、HbA1cが8.0%以上のいずれかに当てはまる場合は、通常は食事療法と運動療法と同時に経口血糖降下薬の投与が望まれます。
そして、最初にどの薬を使うかについては、未だに日本の糖尿病を対象にしたガイドラインには特定の薬剤を挙げてはいない状態です。もちろん、各々の患者さんの背景を考慮し、選択することは書かれています。欧米の学会からは、その患者さんにとって使ってはならないという状況でなければ、第一に選択するべき薬はメトホルミンという薬剤であると、様々な研究結果を考慮し、はっきりと明示されています。
基本的には、日本と欧米の学会の判断をもとに、最終的には患者さんの背景を勘案し、患者さんへの十分な説明と同意の元、医師が選択・処方をすることになります。
また、なるべく早く血糖を改善することによりその先に潜む動脈硬化や死亡率を下げることはもちろんこれまでの研究で示されているものの、状況により早急な血糖コントロールが危険な場合もあります。特に、進行した糖尿病網膜症がある場合は、血糖コントロールの急激な改善により網膜症の悪化や進展を招くことがあるので、必ず眼科を受診することが大切であり、もし網膜症があるようであれば、眼科医との密接な連携を行いつつ、低血糖を起こさないような薬剤を選択し、ゆっくりと数ヶ月かけて血糖値をコントロールしていくことも考慮されます。そして、どの薬剤を使用する際でも、副作用には注意が必要です。特に、低血糖の発作が起こるようであれば、様々な研究でも示されているように、命に関わる場合もあるため、薬の減量や変更は必ず考慮すべきです。
また、単剤で経口薬によるコントロールが不十分な場合は、併用という方法がとられます。しかし、この場合は、原則として3剤までとされています。そして、これでもHbA1cが8.0%以上の状態が続く場合は、インスリン注射の導入が考慮されます。
インスリン治療に関しては、早期に導入することにより、今後コントロールが良好となれば離脱も可能なものです。
漫然と導入を先延ばしにすることは避けるべきです。







