循環器内科は、主に心臓と血管の病気を専門に扱う科となります。
代表的な疾患としては、心不全や虚血性心疾患、不整脈などがあり、下記に示すように多岐に渡ります。そして、その多くの疾患は高血圧やコレステロール異常、糖尿病などの生活習慣病が原因であり、生活習慣病のコントロールは循環器専門医の専門領域ともいえます。
循環器内科
CIRCULATORY ORGAN

CIRCULATORY ORGAN
循環器内科は、主に心臓と血管の病気を専門に扱う科となります。
代表的な疾患としては、心不全や虚血性心疾患、不整脈などがあり、下記に示すように多岐に渡ります。そして、その多くの疾患は高血圧やコレステロール異常、糖尿病などの生活習慣病が原因であり、生活習慣病のコントロールは循環器専門医の専門領域ともいえます。
「心不全」は病気の名前ではありません。心不全とは、心臓の機能がなんらかの理由で低下して、その結果、体に十分な血液を送り出せなくなり、体の様々な場所に負担がかかり起こった状態のことを言います。

心臓は、全身から戻ってきた血液を受け取り、それをポンプの力で全身に送り出すという臓器です。
ですから、それがうまくいかなくなるということになります。
ポンプの力が弱まり、全身に血液を送り出せないと
血液をうまく送り出せず、戻ってきた血液は心臓の手前にたまります。つまり、うっ血という状態が起こります。
心臓による息苦しさの特徴として、横になると苦しくなり、座ると楽になるというものがあります。「起座呼吸」と言われるもので、横になると重力の影響で足などから心臓への血液の戻りがスムーズになってしまうため、心臓に負荷がかかることに起因します。
このような理由から、寝ていると咳が続き、息苦しさもあり、でも起きると多少楽になることが続き、患者さんは風邪をひいたのではないかと思い、風邪薬を内服しながら様子を見ていたという事例も少なくありません。

心不全の原因は多岐に渡ります。もちろん、心臓そのものとして、ポンプ機能が低下する病気があり、虚血性心疾患(狭心症、心筋梗塞)や不整脈、弁膜症、心筋症などがあります。
また、高血圧は注意が必要です。常に血圧が高いことにより心臓に長期間負担がかかり、その結果として心臓の機能が徐々に低下して心不全を発症します。そして、心臓以外が原因となることがあります。
代表的なものとしては、甲状腺機能の異常や貧血、腎不全、過度のアルコール摂取、薬物中毒などがあります。
息苦しさがある等の心不全に伴う症状がある場合は、まず心不全の状態を早期に脱するための治療を行い、その後、もしくは並行してその原因となるものの治療を行う必要があります。
心不全の状態の改善は、以下が基本となります。

心不全は、決して悪性の病気ではありません。
うまく付き合うことにより、健常な方と同様に毎日健やかに生活することが可能です。
どのようなことに気をつければ良いのでしょう?

食事の中で特に気をつけたいのが、塩分と水分です。水分をとりすぎると、当然血管内の血液量は増加します。これにより心臓には大きな負担となります。また、塩分は浸透圧の関係から体に水分を引きつけ出て行きにくくしてしまいます。このため、より血液量が増加し、心臓には負担となります。
塩分量としては、1日塩分で7g以下というのがガイドラインで示されている数値です。ただし、重症であれば3g以下という記載もあり、できるだけ薄味を目指す必要があります。
また、水分量については、患者さん各々の心臓の機能によって決められます。通常は、1日800〜1000ml程度というのが多いとは思いますが、一度主治医に確認をすることをお勧めします。
一昔前までは、心不全になったらその後は安静にしていなさいというのが常識でした。それにより手足の筋肉である骨格筋の萎縮や呼吸機能の低下や骨粗鬆症の悪化など、いわゆるデコンディショニングという状態になり、全身に影響が及び逆に予後が悪くなるということがわかり、最近では、患者さん一人一人の心臓機能に応じた運動療法をすることが大切であるとされています。そして、実際、最近の研究結果では、安定している心不全の患者さんが適切な運動療法を続けることによって、息切れなどの心不全による症状が軽減する上に、心不全が悪化して再入院してしまうリスクが減ることがわかってきました。ですから、心不全の患者さんは、主治医に具体的にどの程度運動することが自分の心臓には良いのかを聞き、実践することが必要です。そして運動するという生活習慣は、心不全だけでなく、全ての生活習慣病の改善に繋がり、寝たきりになることも防いでくれます。
食事療法・運動療法の他にも生活で気をつけることがあります。

毎日体重を計りましょう。2〜3日で2kg以上の体重増加は、水分や塩分の過多により体に水が溜まり始めている可能性があります。このような時はむくみがないか、息苦しさがないかをチェックし、場合により主治医への受診を心がけましょう。
心不全は、様々な病気で生じる一つの状態であるため、その理解が正確にできず、しばしば再発を繰り返し心臓へのダメージが蓄積してしまい悪循環に陥る方もいます。正しい知識を得ることで適切な対応ができます。心不全について、よりわかりやすく説明しこちらの記事も参考にしていただけるとより心不全を理解していただけると思います。
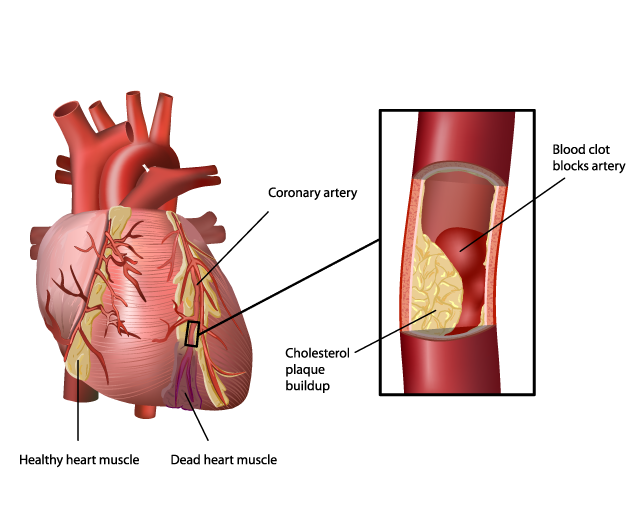
心臓は、全身に血液を送り出すポンプの役割をしています。ポンプの役割を果たすため、心臓の筋肉は1日10万回も収縮と拡張を繰り返しているのです。そして、この収縮と拡張をする心臓の筋肉に、十分な栄養と酸素を含む血液を送っているのが、心臓の周りを走行している冠動脈という血管です。
虚血性心疾患とは、この冠動脈が動脈硬化などにより狭くなる、もしくは閉塞することにより心臓の筋肉に血液が行かなくなることで起こる病気です。そして、この虚血性心疾患は、大きく分けて狭心症と心筋梗塞に分類されます。
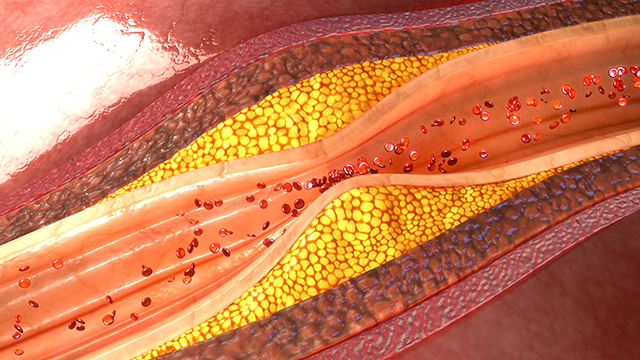
狭心症とは、冠動脈が動脈硬化等でただ単に狭くなっている状態です。ですから、冠動脈は狭いながらも血液はそこを通り抜けて心臓の筋肉をなんとか栄養します。ということは、安静にしていれば心臓もそれほど栄養はいりませんので、狭い冠動脈を通り抜けてやってきた血液は少ないながらも心臓を栄養するには間に合っているのです。ここがポイントになります。
安静にしていれば、特に症状がないということが基本になります。しかし、体を動かした時に心臓は心拍数をあげてより栄養を必要とします。ですから、冠動脈が狭いことにより相対的に栄養不足に陥り症状が出ます。
典型的な症状は、体を動かした時の胸の締め付けるような痛み(胸の圧迫感など)です。

このような症状はありませんか?
そして、このような症状はいつまでも続きません。症状が出た後に立ち止まるなど行動を止めて安静にすると、心臓は徐々に心拍数が下がり、必要とする栄養が少なくなっていくため、やがて症状は消失します。時間にして5分程度、長くても15分以内と言われています。発作時に有名なニトログリセリンは、血管を拡張させることによってより早く血流の回復を促すものです。
通常、ニトログリセリンを使用すれば、1〜2分で症状が改善するのも狭心症の特徴です。
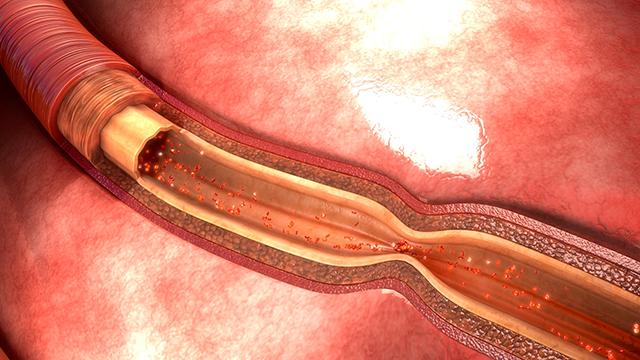
前述の通り、狭心症は基本的には体を動かした時に症状が出るものです。しかし、中には、主に安静時、つまり何もしていない時に狭心症の発作が出ることがあります。日本人に多いと言われており『安静時狭心症(冠攣縮性狭心症)』といいます。これは、心臓を栄養する冠動脈が、なんらかの原因によってキュッと収縮する(攣縮する)ことにより狭くなることで起こります。
原因としては、ストレスやタバコ、飲酒などがあり、特に明け方寝ている時に多いと言われています。
治療は、攣縮を防ぐため血管を拡張させる薬を用います。この狭心症は、患者さんとの問診が重要です。安静時の胸の締め付け感を感じるようであれば、一度循環器専門医による診察をお勧めします。
先ほどもお話ししたように、安静にしていれば症状が出ないというのが特徴です。ですから、受診時にはほとんどの方が症状はありません。よって、通常の心電図やレントゲンでは異常がないことがほとんどです。
では、どのように狭心症かどうかを見極めるのか?ここで登場するのが運動負荷心電図です。

実際に患者さんに医師や看護師が見守る中で専用の階段を上り下りしていただきます。これにより、心臓は心拍数をあげ、より栄養が必要な状態になります。この時に冠動脈に狭いところがあれば、心臓は栄養不足になり、心電図に特徴的な変化を認めます。
もちろん、通常の心電図に加え、心臓超音波検査やレントゲン検査も現在の心臓の状態をみるためには必須ではあります。しかし、最終的に狭心症の有無を見極めるためには運動負荷心電図は非常に有用な検査と考えられます。
運動負荷心電図は、わざと心臓を狭心症の状態にさせるというある意味リスクを伴う検査です。しっかりとした専門医と経験豊富な看護師のいる医療機関で行い、適切な評価をしてもらう必要があります。
狭心症の治療の目的は、患者さんが日常生活において症状が出現することなく健やかに過ごせるようにすることです。
現在、3種類の治療があります。

薬物治療には、血管を広げる血管拡張薬とβ(ベータ)遮断薬があります。血管拡張薬には、冠動脈を広げ、血流をよりよくし、加えて全身すべての血管も広げて心臓の負担を軽くしてくれます。代表的なものとしては、カルシウム拮抗薬とニトロで有名な硝酸薬があります。β(ベータ)遮断薬は、交感神経の活動を抑えることにより血圧と心拍数を下げて、心臓の負担を軽くします。さらに、冠動脈の動脈硬化が突然詰まり心筋梗塞になってしまうことを予防するため、いわゆる血液サラサラの薬と言われる抗血小板薬のアスピリンを使用します。薬物治療は全ての狭心症の患者さんに必須の治療法です。
そして、この治療を行いつつ、さらなる根治治療の必要性を考慮するために、心臓カテーテル検査を行います。
カテーテル検査は、手首や足の付け根からカテーテルと言われる細い管を血管の中を通して心臓まで入れていきます。そして、心臓を栄養する血管である冠動脈にカテーテルを挿入し、造影剤と言われる薬を流します。この時にレントゲンを用いて観察することで冠動脈のどこにどのような狭い部分(狭窄)がどの程度存在するかが診断できます。狭窄部分の状態を確認した上で、必要であれば、さらなる根治治療である心臓カテーテル治療もしくは冠動脈バイパス術を行うことになります。
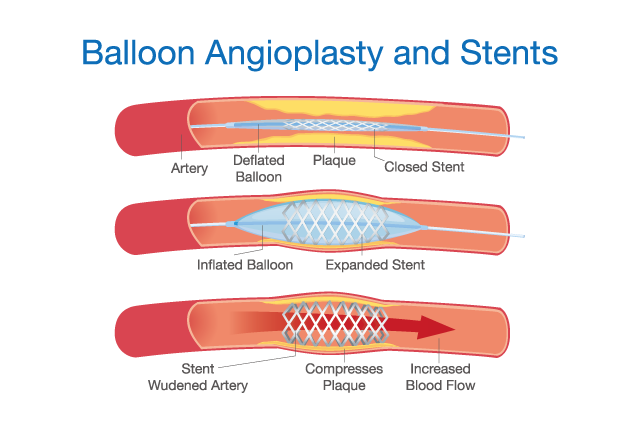
前述のカテーテル検査同様、手首や足の付け根の血管からカテーテルを挿入して行うため、手術ではありますが、胸を大きく切って開けることなく治療が行えることで、患者さんにとってより痛みが少なく、入院日数も数日と早期の社会復帰が可能となるなど、経済的負担も軽いことから、現在は、虚血性心疾患の治療の主流となっています。具体的には、冠動脈に挿入したカテーテルを通して、小さな風船もしくはその風船に網目状のステンレスなどでできたステントと言われる管を装着したものを狭窄部位まで持っていき風船を膨らませます。風船のみの場合は、そのまま風船を閉じて終了です。現在主流のステント治療では、ステントは狭窄部位を血管の内側からしっかりと拡張し、補強・維持してくれます。これにより狭窄部位は解消し、根治治療となります。現在、ステントには様々なものがあり、再び狭くなること(再狭窄)を予防することにより飛躍的な成績向上が得られています。
ステント治療後は、ステント部分の急な閉塞を予防するため、通常、複数の抗血小板薬を一定期間内服する必要があり、注意が必要です。
カテーテル治療や薬物治療のみでは治療困難で複雑な病変を持つ患者さんが対象となります。この治療法は、直接狭窄部位を広げるのではなく、患者さんご自身の胸や腕、足の血管を狭窄部分の先につなげることにより血流の迂回路、つまりバイパスを作ります。これにより迂回路からの血流が豊富となります。一昔前までは心臓を一回止め、人工心肺に装着しての手術のため、患者さんには大きな負担となっていましたが、現在では、傷口をより小さいものとしたり、心臓を動かしたまま新たなバイパスを作るなど、より低侵襲なバイパス手術が積極的に行われ、良好な成績を収めています。
現在、狭心症の治療は、飛躍的な進歩をし、ほとんどの方がその後社会復帰をし、健常者と変わらない毎日を送られています。特に、手術後は定期的に運動負荷心電図や心臓超音波検査などが必要とはなりますが、循環器専門医のもとで適切な処方と経過観察を行えば問題ありません。そして、何より手術後は再び動脈硬化による病気を発症しないように、生活習慣の改善を含めたリスクコントロールが大事なのは言うまでもありません。
高血圧やコレステロール異常、糖尿病、喫煙、高尿酸血症などの動脈硬化危険因子のコントロールを循環器専門医のいる医療機関で適切に行うことが必要です。
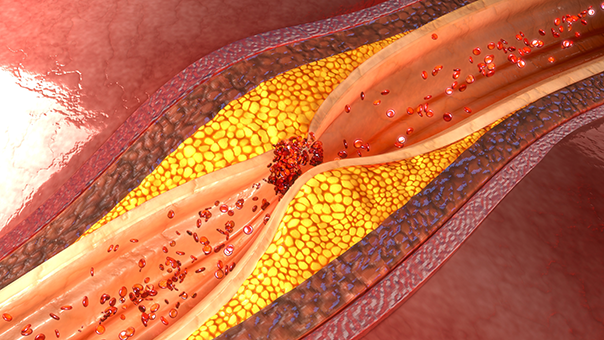
心筋梗塞は、今まで狭いながらも流れていた心臓を栄養する血管である冠動脈が、突然閉塞してしまう病気です。血管にある動脈硬化が突然崩れ、それに反応して血栓と呼ばれる血の塊が次々にそこで形成され、あっという間に血管は閉塞してしまいます。閉塞することにより、心臓の筋肉には栄養が全く行かない状態となりますので、当然心臓の筋肉は死んでしまいます(壊死と言います)。命に関わる緊急事態なのです。

心筋梗塞の症状は安静にしていようが体を動かしていようが突然やってきます。心臓の筋肉が壊死しているのですから、かなりの胸部の締め付け感とともに冷や汗や吐き気、嘔吐、呼吸困難などを伴うことが多いです。そして、狭心症とは異なりすぐに改善することがありません。15分以上続くと狭心症ではなく心筋梗塞の可能性が大きいと考えます。完全に詰まっているのですからニトログリセリンも効きません。すぐに救急車を呼び治療設備の整った病院に搬送をしてもらう必要があります。
日本では年間10万人が心筋梗塞となり、そのうち3〜4万人が死亡していると言われています。現在も突然死の原因の代表的な病気です。前もって前兆があれば対処することも可能でしょう。しかし、東京都CCUネットワークの調査によれば、胸の締め付けなどのなんらかの前兆があった方は約半数にとどまるとのことです。全ての予測は難しいのが現状です。しかし、半数は前兆があるのですから、その段階での受診は極めて重要です。
では、どのような症状が心筋梗塞一歩手前なのでしょう?
それは、狭心症の症状が不安定になった場合と言えます。
このような時は、不安定になってきており(不安定狭心症)、心筋梗塞をいつ発症してもおかしくない状態の可能性が高く、すぐに医療機関を受診しましょう。
心筋梗塞は、一刻を争う緊急事態です。ですから、救急車で搬送されたらすぐに治療を開始します。
心筋梗塞では、心電図をとると、その多くは典型的な波形を示します。さらに心臓超音波検査でも心臓の筋肉の一部に動きがなく壊死してきていることが観察されます。このようなことを確認後、緊急で心臓カテーテル治療を行います。カテーテル治療の詳細は狭心症の治療を参考にしてください。これにより、より早期に閉塞した血管を再開通させることにより心臓の筋肉の壊死が進むのを防ぎます。心筋梗塞は発症から治療までの時間が鍵です。治療まで長時間を要してしまうと、それだけ心臓へのダメージが大きく、心筋梗塞の合併症である不整脈や心不全、心臓の破裂などを来たし死に至ることもあります。さらに退院後も日常生活に制限が及ぶ場合があります。ですから、おかしいと思ったらすぐ受診が基本です。

心筋梗塞の場合は、心臓の一部が壊死するため、心臓の機能の低下を認める方が多く、心不全や不整脈と言われる合併症を起こす可能性も否定できません。退院後は定期的に運動負荷心電図や心臓超音波検査、24時間心電図検査などが必要とはなりますが、循環器専門医のもとで適切な処方と経過観察を行い、それと共に、再び動脈硬化による病気を発症しないようにすることや生活習慣の改善を含めたリスクコントロールを行うことも大事なのは言うまでもありません。高血圧やコレステロール異常、糖尿病、喫煙、高尿酸血症などの動脈硬化危険因子のコントロールを循環器専門医のいる医療機関で適切に行うことが必要です。
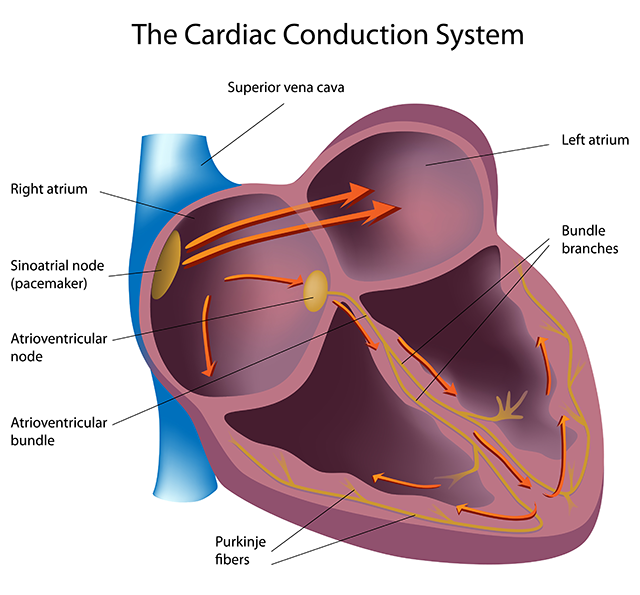
心臓は、全身に血液を送り出すポンプの役割をします。そしてそのポンプを動かしているのは、心臓を伝わる電気刺激です。その電気刺激は、まず心臓の右上にある洞結節と言われるところが定期的・自律的に興奮し、その電気刺激が心筋全体へと伝わって行きます。不整脈とは、この電気刺激の起こり方や伝わり方が様々な病気や加齢、ストレスなどによって乱れた状態です。正常な電気の流れが一部で悪くなってしまったり、異常な電気刺激が正常とは異なるところから発生することにより起こります。
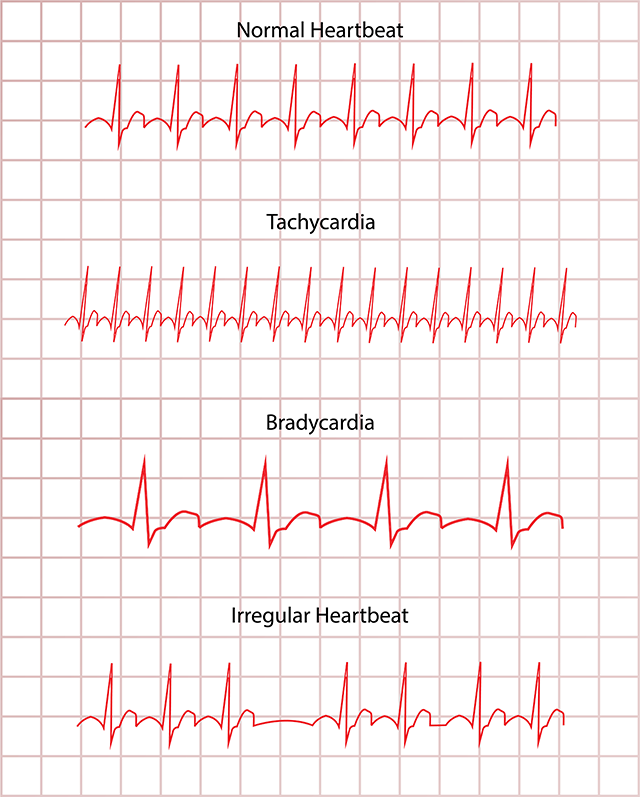
不整脈には大きく分けて3つの種類があります。
脈が遅くなる「徐脈」、脈が速くなる「頻脈」、脈が飛ぶ「期外収縮」です。
「徐脈」は心臓で定期的・自律的な電気刺激が出なくなったり、途中で電気の流れがブロックされたりするために起こります。徐脈をきたす病気としては、洞不全症候群と房室ブロックなどがあります。
「頻脈」は電気刺激が異常に早い頻度で発生し心臓を駆け巡るか、正常とは異なる電気刺激の通り道(回路)ができ、そこを電気が頻回に通過するために起こります。頻脈をきたす病態には、発作性上室性頻拍、心房細動、心房粗動、心室頻拍、心室細動などがあります。特に心房細動は最近の高齢化を背景に増加しており、適切な診断と治療が必要です。
「期外収縮」は本来であれば電気刺激を定期的・自律的に発生する場所以外から早めに電気刺激が発生するために起こります。脈が飛ぶという一瞬の症状を感じることもありますが、症状に気づかないことが多いです。
そのほかには、運動や緊張、風邪を引くなどの体調の不良等でも脈は早くなります。
また特に小児期には息を吸うと脈は速くなり、息を吐くと脈は遅くなります。これらの変化は病的なものではなく、通常、生理的な反応です。

不整脈の代表的な症状は、動悸です。しかし、一言に動悸といってもその中身は様々です。一度脈の不整を自覚すると不安に陥る方も多く、日常生活がままならないという状態になる方もいて、早めの適切な診断と対応が必要です。通常、我々循環器専門医は、動悸を訴え来院される方とまずじっくりその感じ方、感じ始めと終わり方、そのほかにも感じる症状の有無などについて問診を行い、それによりある程度のどのような不整脈かを推測していきます。そして、それに見合った、必要な検査を実施し、治療に結びつけていくことになります。
不整脈の症状は、動悸に始まり、息切れ、胸部不快、脈が飛ぶ感じなど様々です。そして、不整脈診療で最も大事なことは、その不整脈が危険性が高いものかどうかを判断するということです。

急に気が遠くなる、失神する、めまいがするといった症状は極めて危険な症状です。この場合、不整脈により一時的にでも心臓が止まってしまって徐脈や頻脈が起こってうまく心臓が機能できていない可能性があります。命に関わる事態も想定されます。上記症状がある場合は、できるだけ早く循環器専門医のいる病院やクリニックを受診し、その原因を調べる必要があります。考えられる不整脈としては、心室細動・心室頻拍・洞不全症候群・房室ブロック・徐脈性心房細動などがあります。

脈をとるとゆっくりで、歩いたり、体を動かすと息切れを感じるといった症状も危険な症状です。高度の徐脈により、心臓は十分な血液を全身に送ることができず、心不全を合併します。早急なペースメーカー治療が必要になることがあるので、できるだけ早く受診をお勧めします。考えられる不整脈としては、洞不全症候群・房室ブロック・徐脈性心房細動などがあります。
日常生活で特に何もしていなくても、突然始まるドキドキは、多くの場合その時に頻脈が突然起こったと考えられます。そして、それは規則正しく打つ場合もあれば、全く不規則に打つ場合もあります。これらは、不整脈の種類は異なりますが、いずれもやはり治療を必要な不整脈であることが多く、自覚したらできるだけ早い受診が望ましいです。考えられる不整脈としては、心房細動、心房粗動、発作性上室性頻拍、心室頻拍などがあります。特に、最近の高齢化社会を背景に、心房細動の患者さんは増加しています。全く不規則でバラバラに脈を自覚する方は注意が必要です。詳しくは心房細動の項を参考にしてください。
脈が時々飛ぶのを自覚するという場合や、症状は全くないけど脈がややゆっくりだという場合は、通常心配のないことがほとんどです。また、日常生活での運動や緊張などの精神的な興奮によって脈が速くなる場合も問題ありません。考えられる不整脈としては、期外収縮などです。しかし、このような場合も、もともと心臓に何か問題がないか、本当に危険な不整脈は出ていないか等は一度確認するべきです。そのため、一度受診し、確認しておくことが望ましいと考えます。さらに、症状はないけれどもやや脈が早いという方は是非一度受診をすることをお勧めします。この場合、貧血や甲状腺機能亢進症というホルモンの異常などにより脈が早くなっている場合もあります。
これらが、不整脈の代表的な症状とその危険性です。
不整脈の代表的な症状である動悸は、患者さん自身がそれを自覚した段階でその原因が治療の必要性が有る無しに関わらず立派な動悸なのです。ですから、「正常だったらどうしよう」とか、「大したことなかったらどうしよう」ということは考えずに、まずは相談することが大切です。少しでも不安なことがあればいつでも受診をしましょう。
動悸などを訴え来院された患者さんに十分な問診を行い、ある程度どのような不整脈かを推測しつつ、次の段階で必要な各種検査を行い、その状態を見極めます。

ホルター心電図は、携帯型の小型の心電計をつけていただいた上で24時間通常通りに生活していただきます。これにより、どのような不整脈がどの程度出ているのかが判定できます。不整脈診療の核となる検査になります。検査結果により、不整脈の診断も可能ですし、長期の経過を見ていく中で薬の効果をみるなど、不整脈を認める患者さんにおいては通院中の定期的な検査にも威力を発揮します。

不整脈は全身状態の変化から起こることもあります。甲状腺の異常や貧血などが代表的なものです。
さらに、腎臓や肝臓、心臓などの内蔵障害から起こることもあり、総合的な判断を行います。
その他、胸部レントゲン検査や心電図検査などを必要に応じて行います。
ここからは、各々の不整脈を簡単にご紹介します。
文字通り、心臓のリズム開始をつかさどる洞結節と言われる場所とその周辺が不全となる病気です。リズム開始がされませんので、脈はゆっくりとなり、めまいや失神、息切れなどが出ます。薬剤の副作用や虚血性心疾患、腎不全などで出ることもありますが、加齢に伴うことが多く、その場合はペースメーカーによる治療が必要となります。
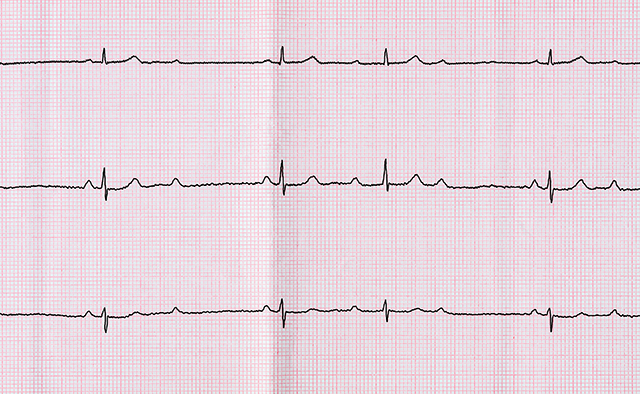
心房まで伝わった正常な電気刺激が、心房と心室の間でブロックされるため、心室にうまく伝わらず、全身に血液を送る心室の収縮ができず、脈がゆっくりになってしまう病気です。房室ブロックは、その重症度によってⅠ度、Ⅱ度、Ⅲ度に分けられます。症状としては、脈がゆっくりになることによる症状である、めまいや失神、息切れなどが出ます。薬剤の副作用や虚血性心疾患、腎不全などで出ることもありますが、加齢に伴うことが多く、その場合はペースメーカーによる治療が必要となります。
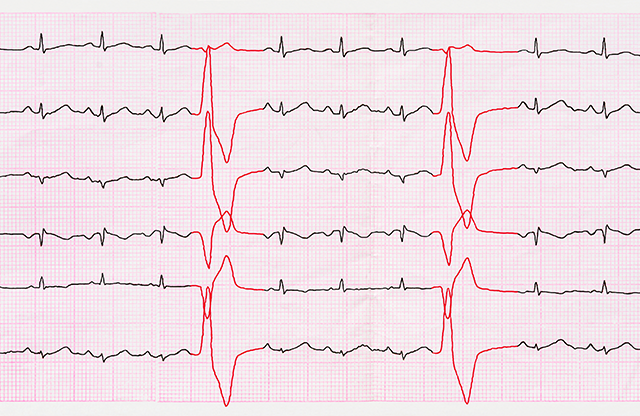
心臓の正常な電気活動が行われている中で、時に心臓の他の場所から突発的に電気が発生し、正常な電気の流れが一時的に阻害されるものです。つまり、心臓が『くしゃみ』をするようなものです。多くの方は、『脈が飛ぶ』とか『脈が抜ける』と感じます。多くの場合は治療の必要のないもので、健常な方でも、1日の総心拍数のうち数%は期外収縮を起こしています。精神的および肉体的なストレスで増加しますが、これらを取り除くことで軽快します。しかし、中には原因として虚血性心疾患等が見られることがあり、症状の出方の確認を行い、24時間ホルター心電図や心臓超音波検査などの検査を施行します。また、疑わしい場合には運動することにより期外収縮が増加しないかを確認するため運動負荷を行うこともあります。
心房細動は、最近の高齢化社会を背景に増加している不整脈の一つであり、管理をしっかりと行う必要がある不整脈です。
原因としては、心房と言われる場所で多数の不規則な電気の興奮が発作的に発生したもので、心房は細かく震えてしまい、正常な収縮ができません。心房細動では心房が不規則に興奮していますので、いつ心房から心室に興奮が伝わるかわかりません。心室が心臓のポンプの役割を主に果たしているため、脈は不規則、つまりバラバラとなります。
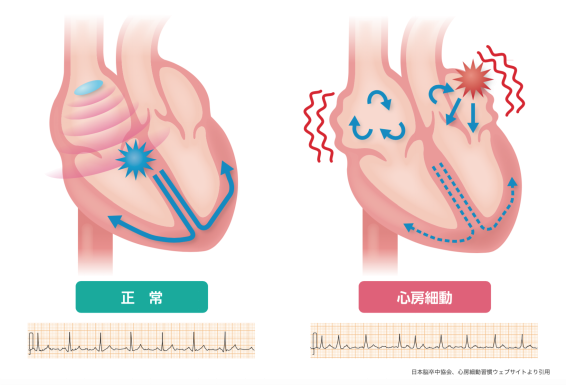
心房細動が起こったとしてもそれが患者さんの生命にすぐに影響するわけではありません。心房細動が長期にわたれば心機能の低下から、心不全が起こる可能性がありますが、短期的には心臓の機能が低下したとしてもすぐに生命に危険が生じるわけではないのです。
心房細動で問題となるのは患者さんのQOL(生活の質)の低下と心原性脳塞栓症などの血栓塞栓症です。
心房細動の方は、脈がバラバラになることにより動悸や胸の苦しみを感じ、それによりQOLが低下することが報告されています。
また、心房は、不規則な電気信号により正常な収縮ができず、細かく震えているような状態です。これにより心房の中では血液が正常な流れをできず、いわゆる『血液のよどみ』ができます。血液はよどむと固まる性質があり、このため心房の中に血栓という血の塊ができるのです。これが脳に飛んで行けば、心臓が原因の脳梗塞である『心原性脳梗塞』となリます。
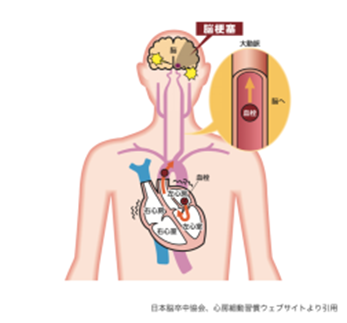
心原性脳梗塞の場合は、他の原因の脳梗塞とは異なり、脳の太い血管に血栓が詰まり、大きな脳梗塞となることがわかっています。
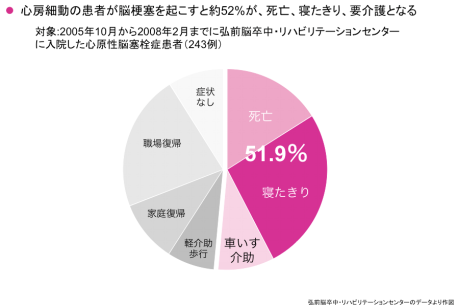
このため、心原性脳梗塞は、弘前脳卒中・リハビリテーションセンターのデータによると、一旦発症すると約52%の割合で、『車椅子介助』もしくは『寝たきり』、『死亡』といった結果となっているのです。
さらに、それだけではありません。
実際、心房細動がある方とない方での予後、つまりどれだけ死亡することなく生きることができるかについて調べたアメリカの研究では、下に示すように明らかに『心房細動あり』の方が死亡率が高かったのです。
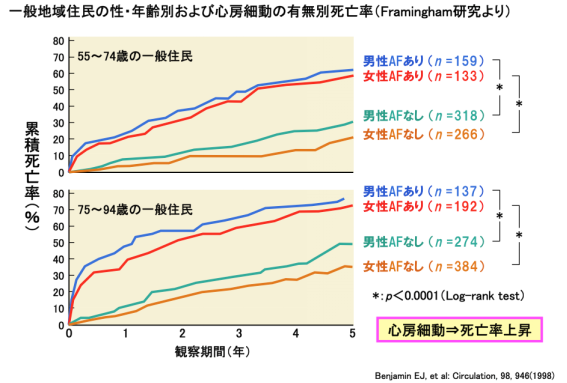
ですから、心房細動は放置することなく、循環器専門医のもとで、早期発見・早期治療に努める必要があります。
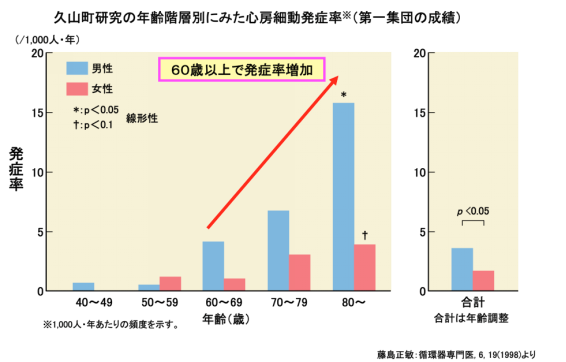
こちらは、福岡県にある久山町での研究における年齢別の心房細動の発症率を見たデータです。60歳以上になると急激に心房細動の方が増加しています。アメリカにおける同様の研究でもやはり60歳以上において心房細動の方の急激な増加を示しており、今後も心房細動患者数は増加すると予測されており、2050年では2000年と比較して平均的な予想では約2.4倍、悪く見積もった場合は約3.2倍増加すると予想されています。日本でも少子高齢化社会が到来し、今後も高齢者人口は増加すると予測されますので、心房細動の方の数は増え続けると推測されます。
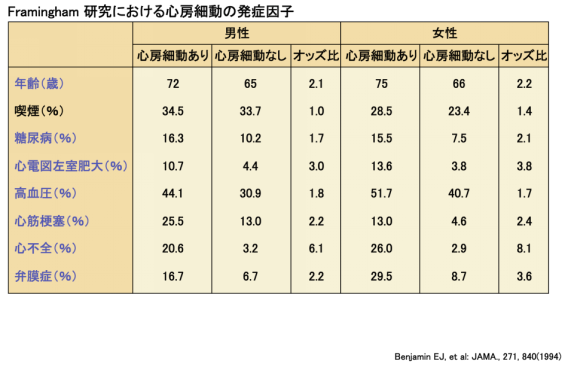
有名なFramingham研究において、心房細動の発症する原因を検討したものがあります。それによると、加齢、糖尿病、心臓の肥大、高血圧、心筋梗塞の既往、心不全の既往および弁膜症が心房細動の発症原因として示されています。これらは、主に生活習慣病および生活習慣病が原因で発症する病気であることがわかります。心房細動も生活習慣が一因なのです。ですから、このような原因を一つでも多く作らないような生活習慣改善が心房細動予防には重要なことが理解できます。
心房細動の治療は、発作的にしか心房細動が起こらない方、慢性的に心房細動である方、他に原因となる病気がある方など、各々の患者さんの状況によりその方針が異なります。
一般的には、発作的に心房細動が起こった場合には、発症して48時間以内であれば心房細動を停止させ正常な心拍の回復を目指す治療が行われます。また、状況により、血栓ができるのを回避するための薬物治療が追加されることがあります。心房細動を停止させる方法としては、一般的にまず抗不整脈薬による治療が試みられ、効果がない場合は電気ショックを行います。
また、発作を出ないようにするためには、定期的に抗不整脈薬を内服するという方法があります。
心房細動が持続している方も含め、治療では『血栓塞栓症の予防』が重要であることは言うまでもありません。
現在では、その適応等について心房細動治療のガイドラインでスコア化され決まっています。これを基本とし、薬剤投与による出血のリスク等の説明も含めた外来診療を行う必要があります。
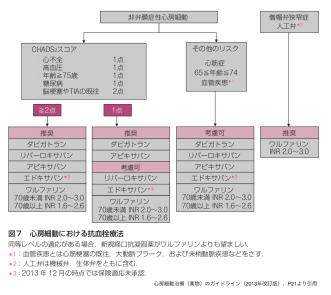
そして、最近は、カテーテルを用いて発作を予防するカテーテルアブレーションという方法があり、良い成績を収めています。ただし、心房細動があまりに長期に持続しているとアブレーションを行なっても再発を認めることもあり、成績は良くありません。発症から2年以内が一つの目安と考えます。
ただし、長年続いているが症状が強い場合や年齢が比較的若い方に関しては根治を目指すことも一つの選択肢となるため、専門的な外来を一度受診し、アブレーションの適応について相談されることをお勧めします。
心房細動について、ここまで見てきましたが、『私は動悸とかないから大丈夫』と思っている方はいませんか?
実は心房細動の方の半数は同期などの自覚症状が全くないということがわかっています。ですから、多くの方が放置しているという現実があります。もちろん動悸等の自覚症状がなくても、心房細動があることには変わりないので脳梗塞などの合併症を起こす確率に変わりはありません。
心房細動は、早期発見・早期治療が大切です。そのためにも、時々自分の脈を取り、バラバラではないか確認したり、定期的に心電図を検診等で行うことはとても重要です。
発作性上室性頻拍は、なんらかの原因により、心臓内に異常な電気の回路ができ、その回路を電気が空回りすることにより頻脈をきたす不整脈です。通常、突然始まり、終わるのも突然であり、患者さんからの症状の出方と終わり方についての問診である程度はこの不整脈かどうかを予想できます。心臓の機能自体に問題がなければ、通常は失神をしたりといった重大な症状となる確率は低いものの、突然始まるというものだけに、頻度が多いと日常生活に支障をきたす可能性があります。このため、そのような方には、原因となる回路をカテーテルアブレーションで焼灼し治療するということが行われ、良好な結果が得られています。
こちらは、心房細動の弟と考えてください。しかし、その成因は少し異なり、心房の中で異常な電気の回路ができることにより高頻度に辛抱が興奮し、その一部が心臓のポンプ機能を主につかさどる心室へ流れて行きます。脈がバラバラなこともあれば規則正しいこともあります。現在では、原因部位をカテーテルで焼灼し根治するカテーテルアブレーションにて良好な結果を得られています。
心臓の正常な電気活動と異なり、心臓のポンプ機能を主につかさどる心室から期外収縮が高頻度に出現する不整脈です。精神的・肉体的ストレスなどにより出る場合もあります。また、心不全や虚血性心疾患、心筋症などで心臓の機能が低下するような心臓の病気を持っている方に起こることもあります。このような方では、突然死の原因となることもあり、適切な治療が望まれます。治療としては、薬物治療としてβブロッカーを用いた治療やアミオダロンと言われる抗不整脈薬を用いることもあります。また、患者さんによっては、発作時に不整脈を停止させてくれる植え込み型の除細動器というものを植え込む場合もあります。また、根治治療として、こちらも原因部位を焼灼するカテーテルアブレーションが適応となる場合もあります。

心室細動は、心臓のポンプ機能を主につかさどる心室において、その電気活動が無秩序になることにより、いわゆる『痙攣』する状態となりポンプ機能が働かず、脳をはじめとする全身に有効な血液の拍出ができなくなります。多くは数秒で意識を失い、放置すれば突然死となります。24時間ホルター心電図を装着中に突然死をきたした方の心電図の8割は心室細動であったことから、突然死の主な原因であることがわかります。
原因としては、心不全や虚血性心疾患、心筋症などで心臓の機能が低下するような心臓の病気を持っている方に見られることが多く、基礎疾患の治療と抗不整脈薬の薬物治療に加え、植え込み型除細動器を植え込み、今後の発作に対処する場合が多いです。

また、今では、街中にAEDを多く見かけるようになりました。
このAEDは、心室細動に対する有効な治療法です。この導入により、心室細動からの生還率が飛躍的に向上したと言われています。
心臓は、その構造上4つの部屋から成り立ちます。各々、右心房・右心室・左心房・左心室と名付けられています。そして、その中を血液が流れるのですが、その流れ方は必ず一方向に流れるようになっています。これにより全身から戻ってきた血液を4つの部屋に順番に回し、その途中で肺での酸素と二酸化炭素の交換を済まし、全身に送りだすポンプ作用を発揮しているのです。そして、各々の部屋では次の場所へ血液を送り出したら当然送り出した血液が戻ってきては困ります。このために、全ての部屋の出口には、一方向弁がついていて、閉じたら逆流しないような機構が備わっているのです。これを心臓弁といい、この弁がうまく機能しない病気が弁膜症となります。
心臓弁は心臓のお部屋が4つあるので、その出口に一つずつ、合計4つあります。各々は、名前がついています。
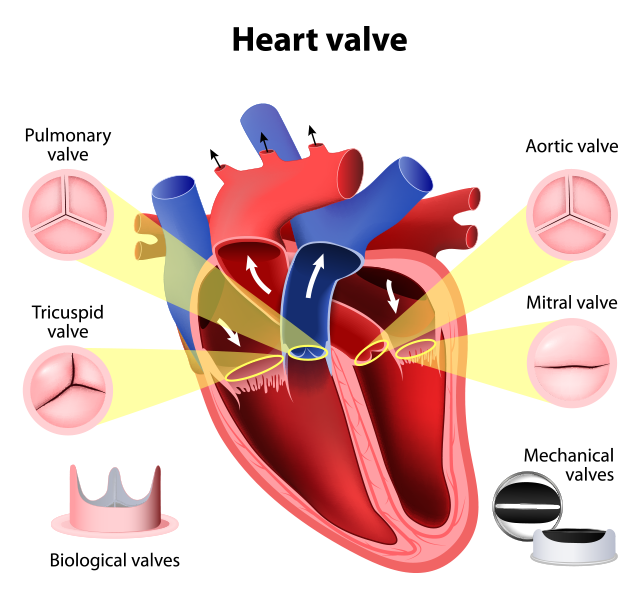
【心臓の弁】
そして血液の流れ方も含めて図解すると以下のようになります。
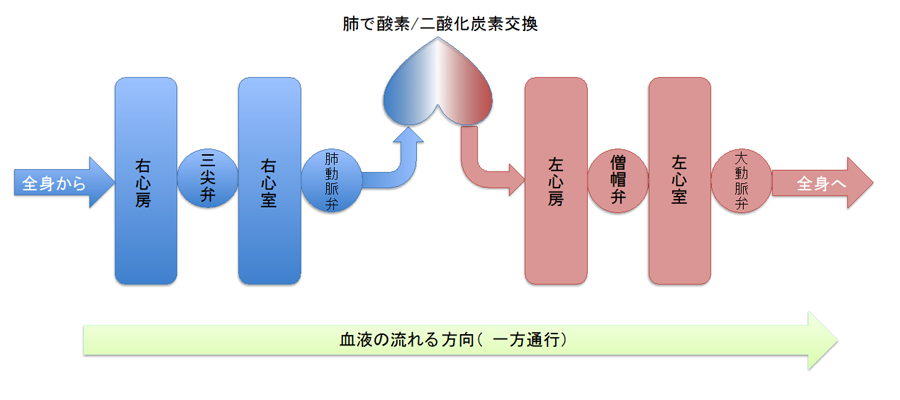
つまり、全身から戻ってきた血液は、まず右心房に入り、その後三尖弁を通り右心室へ。その後、右心室から肺動脈弁を通り肺へ行き、酸素・二酸化炭素交換をします。そして、綺麗になった血液が、左心房に戻り、僧帽弁を通り左心室へ。最後に左心室から大動脈弁を通り全身に拍出されるのです。
そして、弁膜症とは、各々の弁がうまく機能を果たせなくなった状態ということですから、一方向弁がうまく機能を果たせな状態とは、『(狭窄して)うまく開かない』か、『うまく閉じなくて、送り出した血液が戻ってきてしまい、逆流をきたす』ということになります。
以上より、弁膜症には、『狭窄症』・『閉鎖不全症(逆流症)』があるのです。
そして、各々の弁にそれぞれの機能不全があります。
ですから、例えば、僧帽弁では、『僧帽弁狭窄症』と『僧帽弁閉鎖不全症』があります。これは全ての弁で言えることです。
では、弁膜症の症状とはどんな症状でしょうか? 弁膜症では、弁の機能不全により、心臓内にて本来一方向でスムーズに流れる血液が流れてくれないことにより症状が出ます。 つまり、心臓内でうまく機能していない弁の下流で血液の渋滞が起こってしまうのです。 血液の渋滞という概念は、つまり心不全と同じです。
血液の渋滞について詳しくは、こちらを参考にしてみてください。
ですから、弁膜症においては、その該当する弁の下流で血液の渋滞により起こる心不全の症状が出現します。
例えば、、、、
僧帽弁の機能不全では、その下流にある左心房・肺・右心室・右心房・全身が血液の渋滞でパンパンになります。ですから、肺は血液でいっぱいですから水浸しになり、息苦しくなります。全身はむくんできます。
三尖弁の機能不全では、その下流にある右心房・全身が血液の渋滞でパンパンいなります。ですから、全身はむくみます。肺自体は水浸しにはなりません。ですから、そこまで息苦しさはでませんが、全身がむくむので、肺の周りも水が溜まり(胸水といいます)、これにより息苦しさは出ます。
このように、弁膜症の症状とは主に息苦しさやむくみなど心不全症状となります。
そして、これとは別に気をつけなくてはならないのが、大動脈弁狭窄症です。これは、心臓から全身に向かって血液が拍出される、いわゆる『心臓の出口』です。この心臓の出口が狭窄してピンホールみたいになると、全身に勢いよく血液が出て行かず、結果、脳などの重要な臓器に血液が届かず、突然死を来す可能性があります。
大動脈弁の機能不全は、重症となるまで症状が出ないことも多く、注意が必要なのです。
弁膜症を発見する契機としては、もちろん症状が出て診療を受けることにより見つかるということも多いですが、先ほども述べたように、症状がなかなか出にくいものもあり、このような無症状でも見つかる方の多くは、健康診断などでたまたま聴診器で胸の音を医師が聞き、心雑音を指摘され精密検査をしてわかるという方も多いのです。
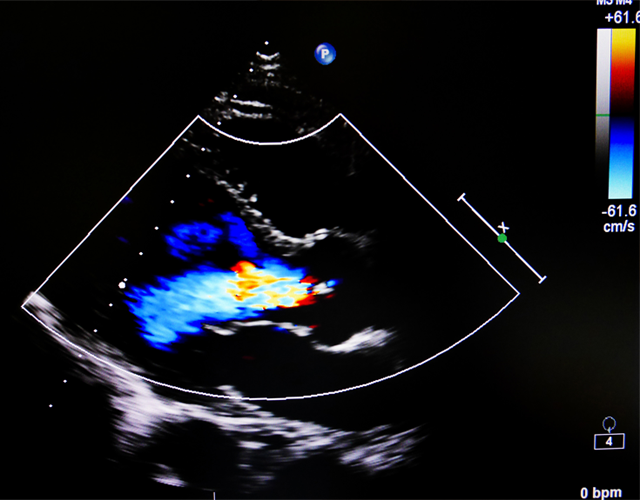
そして、弁膜症を疑う時に何よりも威力を発揮するのが心臓超音波検査です。これにより、心臓の中の弁の動きや形態を見たり、その弁における血液の逆流の有無や程度などを確認できるのです。右の図は弁からの逆流をカラーで可視化した時の画像です。このような方法で、弁膜症の重症度まで判断をできます。
これにより、経過観察で良いのか、それとも薬物療法や手術療法を行うべきかなど、現在行うべき治療を判断します。
まず、重症度がそれほどでもなく、症状も内容であれば経過観察となります。そして、程度にもよりますが、半年から一年に一回の心臓エコー検査を行い、進行していないかを見るべきと考えられます。
そして、心臓エコー検査にてある程度の重症度を認める場合、現在のところ根治を考えるのであれば、弁膜症の治療は心臓血管外科による手術を行うというのが一般的です。

それまでのつなぎや手術をもう少し待つべきと医師が判断すれば、症状が出ないようにする治療を行います。つまりは心不全を予防するような治療ですので、治療は基本的には心不全の治療と同じです。
根治を考慮する場合は、先ほども申し上げた通り、手術となります。
手術は、弁を人工のもの(人工弁)に取り替える『弁置換術』と、自分の弁を温存し作り直す『弁形成術』が一般的です。
人工弁には、主にパイライト・カーボンという素材でできた機械弁と牛や豚の組織から作る生体弁があります。
機械弁は耐久性にすぐれ、一度の手術でその弁を一生使い続けることができると言われています。
しかし、機械弁のデメリットもあります。
パイライト・カーボンでできていますから、植え込まれた方にとっては、それ自体自分とは異なる『異物』です。血液というのは自己と異なるものと接触すると固まる(凝固)性質がありますから、植え込んだ後は常に機械弁と血液が接触し続け、血液が固まり、いわゆる血栓というものを作る可能性があるのです。血栓ができれば、それが脳の血管に詰まって脳梗塞を起こす可能性もあります。弁自体も血栓で固められて動かなくなってしまう可能性もあります。このため、機械弁を植え込んだ後は、血栓ができないようにするためにいわゆる『血液サラサラ』の薬であるワーファリンを一生飲み続けなければなりません。これが最大のデメリットであり、例えば脳出血を起こすと、通常より大きな出血となり命に関わるということも考えられるのです。ですから、ご高齢の方には勧めにくいということです。また、出血しやすい病気を抱えている人はもちろんのこと、出産を控えている女性も出産自体が出血を伴うものであるということを考えると機械弁は勧められません。
一方、生体弁はそれ自体が生体ですから、機械弁と異なり血栓ができにくく、ワーファリンは手術直後以外は通常必要ありません。ただし、耐久年数の問題があり、15年前後で再手術が必要になると言われています。
弁膜症は、症状もなく進行することも多く、定期的な心臓エコー検査によるチェックは欠かせません。もちろん、手術後も半年から一年に一回の心臓エコー検査にて弁に異常がないかを必ず確認する必要があります。
そして、機械弁が植え込まれている方は、決してワーファリンをご自身の判断で中断することはしてはいけません。ワーファリンを中止することにより、血液が機械弁のところで固まり、血栓ができることにより脳梗塞などの塞栓症を起こし命に関わる事態となったり、機械弁自体が血栓で動かなくなり緊急手術となるなど、大変危険です。ワーファリンの管理は循環器内科専門医とともにしっかり行う必要があります。ワーファリンは基本的に月一回の採血により、その効果が適切な範囲にあるかを見なければなりません。必ず定期的に受診し、適切な診療とワーファリンの処方を受けてください。

また、人工弁を植え込んだ方は、必ず医療機関に受診するときはその事を医師に告げなければなりません。
特に、歯科にかかる時は必ず担当の歯科医に人工弁が入っている事を伝えてください。歯科における抜歯により、細菌が血中に入る可能性があります。その菌が人工弁についてしまうと感染を起こしてしまいます。一旦感染してしまうとその治療は月単位での点滴での抗生剤治療が必要になることも多く、場合によっては人工弁の機能不全を起こし緊急手術となる場合もあります。特に抜歯の時などは、予防的な抗生剤投与の必要性もあり、決して忘れないようにしてください。
そして、何より二度と心臓の病気をしないように、生活習慣に気をつけ、心筋梗塞などの動脈硬化による病気も含めた心臓病の予防に努めるべきであると言うことは言うまでもありません。
閉塞性動脈硬化症とは、足の血管の動脈硬化が進行し、血管が細くなる、もしくは詰まることによって、足が十分な血流が保てなくなる病気です。ですから、血液の流れが悪いため、重症となると足が壊死をして切断しなければならない場合もあります。

初期は、動いていない安静時には何も症状はありません。 足を栄養する血管は動脈硬化で狭くなっており、栄養は少なめですがそれでも十分なわけです。しかし、歩いたりすると当然足はたくさんの栄養を必要とするため、相対的に栄養不足に陥り、その結果、人は足に症状を自覚します。代表的なものとして、「間歇性跛行」と言われるものがあります。これは、歩いていると下肢(特にふくらはぎ)に疲れ、だるさ、痛みなどの症状が起こり、歩行が困難になり立ち止まるというものです。当然、立ち止まれば足は栄養を徐々に必要としなくなりますから、症状も徐々に数分で改善します。そしてまた歩けるようになりますが、歩いているとまた同じ症状が出ます。
さらに進行すると、動脈硬化が進行し血流がかなり少なくなりますので、何もしていない安静時にも栄養が来ていないことによる症状が出ます。つまり、安静時にしびれや痛みを足先からふくらはぎにかけて感じます。さらにこの頃になると足先は血流不足から冷たくなり、紫に変色したり、壊死して黒くなったりします。
閉塞性動脈硬化症を疑った場合、まず行う検査が足関節上腕血圧比(ABI)検査です。
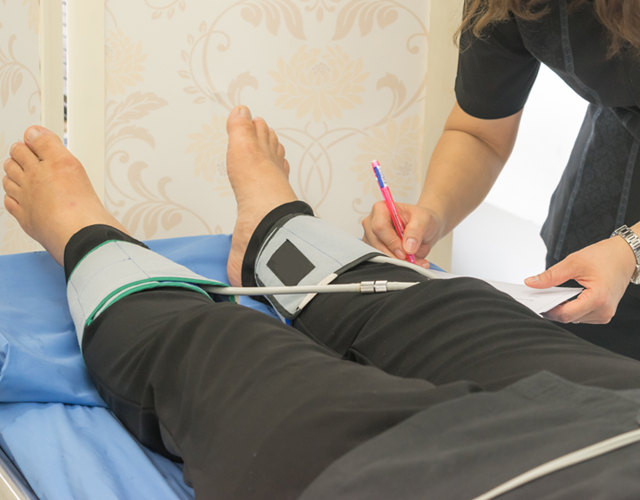
ABIは、足首の血圧を腕の血圧で割った値で、この値が低い場合は足の血流不足が疑われ、閉塞性動脈硬化症が起きている可能性が高いことを示します。ABIが1.0以上の場合は正常ですが、0.8以下であれば、足の動脈に症状を伴うような動脈硬化病変があると診断できます。もちろんこの数値が低いほど血流不足が深刻ですので重症となります。
そして、この検査で異常を認め、更なる検査が必要と判断されれば、MRIやカテーテル検査を行い、足の血管のどこがどのように動脈硬化により狭くなっているかを確認します。
治療は、薬物治療と運動療法、そして血行再建術と言われる手術があります。
薬物療法では、足への血流を増やし症状を軽減する薬が用いられます。シロスタゾールやベラプロストと呼ばれる薬を用いることが多いです。
もちろん、動脈硬化による病気ですから、動脈硬化のリスクとなる高血圧やコレステロール異常、糖尿病、高尿酸血症などの治療や禁煙は忘れてはいけません。

薬物治療とともに全ての閉塞性動脈硬化症の患者さんに有効なのがこの運動療法です。歩行により、血流が不足している足への血流が増える上に、足における血液中の酸素の利用効率を高めるという狙いがあります。
もちろん、歩くと痛みが出ることもあり、どの程度運動すれば効果的かは患者さん各々の状態により異なりますので、主治医への確認をしましょう。
これは、カテーテルによるステント治療と外科的手術であるバイパス手術に別れます。ともに狭心症や心筋梗塞におけるステント治療やバイパス手術と原理は一緒です。足の血管のバイパス手術では、人工血管を使用することが多いです。
閉塞性動脈硬化症は、動脈硬化による病気です。ですから、他の動脈疾患を合併する可能性があります(虚血性心疾患は約50%、脳血管疾患は約20%に合併)。このため、閉塞性動脈硬化症の患者さんは、他の動脈硬化による病気が隠れていないか、心臓超音波検査や運動負荷心電図、頸動脈超音波検査などを行い、合併症の有無を判断することが必要です。「木を見て森を見ず」ではいけません。

我々循環器専門医は、全身の血管を診て診療に当たるという心構えが必要です。これにより、動脈硬化性疾患の早期発見・早期治療が可能となり、より良い健やかな毎日を過ごすことができるようになると考えています。
心筋症とは、心臓の筋肉そのものの変性によって心臓の壁が極端に薄くなったり、厚くなったりすることによって心臓の機能に障害をきたす病気です。その多くは原因不明で、大きく『拡張型心筋症』と『肥大型心筋症』に分けられます。
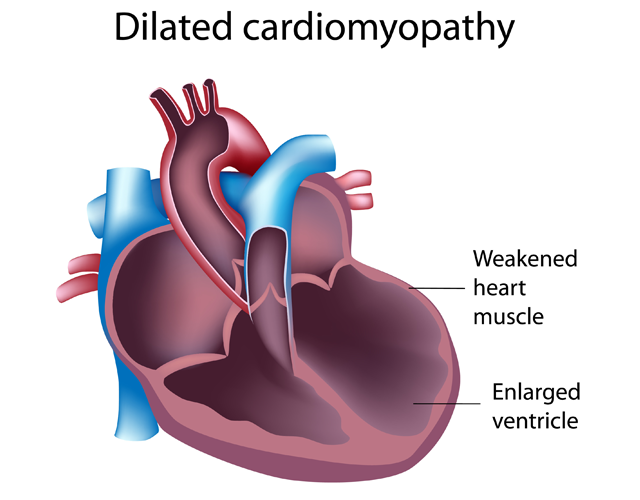
拡張型心筋症とは、心臓の筋肉でできた壁が極端に薄くなり、拡張してポンプの力が低下する病気です。
拡張型心筋症の症状は、どの程度ポンプ機能が低下し、それにより心不全症状がどの程度出るかによります。ですから、心不全の特徴である息切れやむくみなどが主症状となります。重度の場合は、日常生活も困難となる場合もあります。薬剤やアルコール、ウイルス感染などが原因で拡張型心筋症になる場合があり、このほかにも高血圧による心臓の肥大の成れの果てに逆に心臓の壁が薄くなる高血圧性心不全の場合や、虚血性心疾患により心臓の栄養不足が慢性的に起こり、その結果としてなる虚血性心筋症の場合も同様な病態となりうる事があります。
胸部レントゲン検査にて心臓が大きく写る『心拡大』が認められ、心電図では不整脈などを認めることもあります。そして、最も重要な検査である心臓超音波検査にて、壁が薄くぺらぺらになり、ポンプ機能が低下し拡大した心臓を見る事ができます。心拡大に伴い、僧帽弁閉鎖不全などの弁膜症を合併することもあるため、その点も含めた観察が必要です。
もちろん、虚血性心疾患の有無など他の心臓疾患が合併していないかを含め、心臓カテーテル検査等が必要となる場合もあります。
拡張型心筋症に対する治療は、内科的治療が主になります。
ですから、ポンプ機能が低下したことによる心不全に対する治療を行います。
そして特に、拡張型心筋症では、『βブロッカー療法』が重要です。
本来、βブロッカーといわれる薬は、心臓の力を弱める作用があるため、拡張型心筋症のような慢性的に心臓の機能が低下した心不全を抱える方への投与はあり得ないものとされてきましたが、1975年にWaggteinらによってβブロッカーの拡張型心筋症への有用性が最初に報告されて以来、当初はなかなか受け入れられなかったものの、その後徐々に大規模な臨床試験が行われるようになり、1993年のβブロッカーを拡張型心筋症に用いて有用であったとするMDC試験が報告され、その後もUSCP、MERIT-HF、CIBISⅡ、COPER-NICUSなどの様々な試験で重症の心不全に対して心臓の機能の改善や予後の改善効果が報告され、世界的に慢性心不全に対するβブロッカーの有用性が確立、日本においてもMUCHA試験が実施され、その有用性が認められたため保険適応となり、今では拡張型心筋症をはじめとした慢性心不全に対してβブロッカー療法は不可欠な治療となっています。
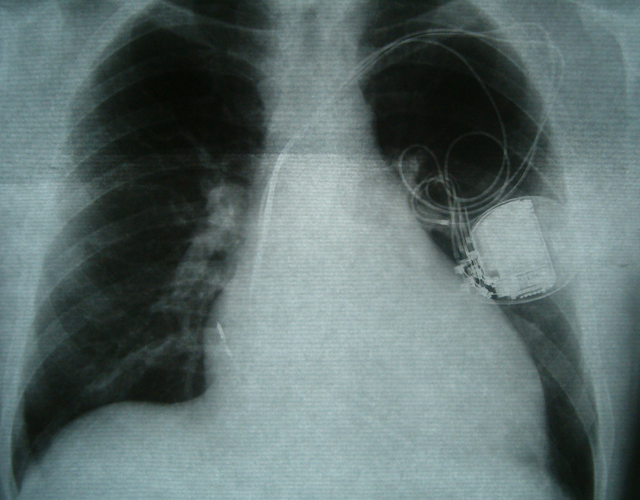
心臓再同期療法とは、ペースメーカーを用いた慢性心不全に対する治療です。日本では2004年に保険適応となりました。拡張型心筋症をはじめとする慢性心不全の方の中には、本来同時に行われるはずの心臓の壁の収縮のタイミングがずれることにより有効なポンプ機能を果たせていない場合があり、このような場合は、そのずれをペースメーカーを用いて補正してあげることでタイミングを合わせ、ポンプの機能をさらに有効なものとする治療法です。慢性心不全に対する有効性を示す研究が数々報告され、日本においても2004年に保険適応以来、重症の心不全の方に対する治療として年々増加しています。

心臓の筋肉の壁が厚くなり、このため心臓のポンプ機能が効率的に行えない病気です。
心臓の壁が厚くなっているため、まず心臓は十分か拡張ができず、これにより心臓内に血液が十分に入りません。心拍数が多くなると拡張する時間も短くなるため、これに拍車がかかります。このため、一回のポンプとしての機能は低下します。そして、厚くなった心臓の壁が心臓から拍出する血液のルートを妨げることもあります(閉塞性肥大型心筋症)。これらにより、息切れやむくみなどの心不全症状が出ることになります。また、肥大型心筋症は、その特徴に不整脈を起こすことがあるということがあります。心室頻拍や心室細動などの致死的な不整脈を起こすことがあり、若い方の突然死の原因の一つとなっています。
しかし、全くの無症状で一生を終える方もいます。
日本では、心臓の先端のみが肥大する心尖部肥大型心筋症といわれるタイプが多いといわれています。
原因は、その多くが遺伝的なものとされています。

心電図では、肥大部位に一致した特徴的な心電図所見がみられます。また、心臓超音波検査が有用で、実際に肥大を確認することができます。さらに、超音波検査により、心臓の拍出に障害がないか、それに伴う弁膜症の合併がないかということも判断が可能です。肥大型心筋症では、肥大部位が徐々に風船のように膨らんでくることがあるなど、その経過観察が重要であり、定期的な超音波検査が望まれます。また、不整脈が起こることがあるので、定期的な24時間ホルター心電図を行うことが必要です。
内科的な治療では、βブロッカーの投与がおこなわれます。これにより、心拍数を上がらないようにし、十分な心臓の拡張時間を確保し、過収縮も抑えるということができます。また、これに加えて、心不全に対する治療も一緒に行われます。 不整脈を認める場合は、それに応じた薬物療法や植込み型除細動器と言われる致死的不整脈に対処するためのペースメーカーを植込みます。 また、心臓からの血液の拍出が熱くなった心臓の壁で障害されている場合は、ある種の抗不整脈薬の併用で軽減することが可能です。しかし、それでも改善が認められない場合は、ペースメーカー治療やカテーテルにて肥大している心臓の壁に血管を通してエタノールを注入して壊死させ薄くさせるといった治療もあります(経皮的中隔心筋焼灼術、PTSMA)。ただし、このカテーテル手術は、意図的に心臓の筋肉を壊死させる、つまり心筋梗塞を起こさせるというものであり、その施行には十分な検討が必要です。
深部静脈血栓症とは、主に足の深部の静脈になんらかの原因により血の塊である血栓が形成される病気です。そして、この血栓が剥がれて血流に乗り心臓に到達し、その後肺の血管に詰まると肺塞栓と言います。旅行者が飛行機搭乗にて起こすことも多く、『エコノミークラス症候群』とも言われます。
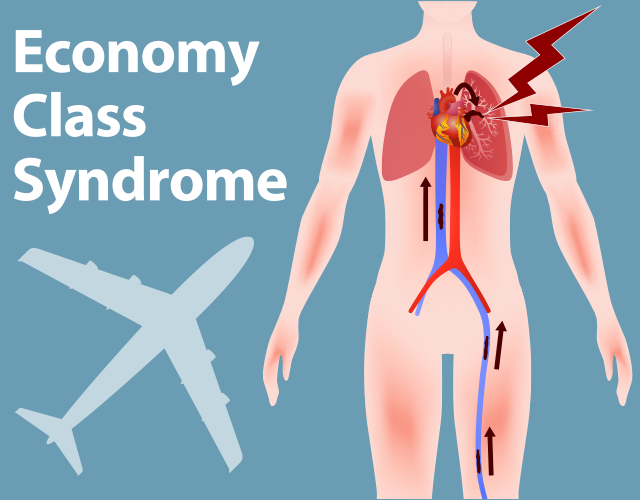

血栓ができる原因としては、様々なものがあります。
まず、血液そのものが固まりやすい病気を持っている方は、誘因なく血栓ができてしまうこともあります。また、経口避妊薬などの薬によっても血栓ができることがあります。喫煙や脱水もそのリスクなります。
そして、そのほかには、主に血流のうっ滞が起こるため血液が凝固する場合が多いです。例えば、手術後にベッド上での安静が続くときや、脳卒中などで寝たきりとなるなど、このような長期の臥床により足の筋肉によるポンプ作用によって本来流れているはずの血流が滞るため血栓ができやすくなります。エコノミークラス症候群も同様の機序です。中には、長時間のバス旅行でこの病気になられる方もいます。
また、例えば腹部臓器の腫瘍などによる静脈の圧迫で血流が止められてしまい、その結果として血流うっ滞から血栓を形成するということもあります。

血栓ができ、ある程度の大きさとなると血流が妨げられます。よって、足の静脈に血栓ができることにより、そこから先の部分はむくみ(浮腫)という症状が出ることになります。そして、その血栓が剥がれて血流に乗り、肺の血管につまり肺塞栓を起こすと、急激な胸痛と息苦しさを訴えます。時に大きな血栓が肺の血管を塞ぐことにより突然死を来す場合もあるのです。

深部静脈血栓症を疑う場合は、採血にて血栓があると上昇する『Dダイマー』という項目を見ることと、ドプラ超音波検査や造影剤を用いたCT検査にて静脈そのものと血流の状態を見ることで診断ができます。肺塞栓については、造影剤を用いたCT検査や心臓超音波検査が有用です。
治療は、更なる血栓の形成を予防し、出来てしまっている血栓を溶解するということが目的となります。 内服薬としては、こう凝固剤としてワーファリンがあります。ワーファリンは、採血によってその効き目を調節する必要があります。そして、最近では、心房細動の血栓形成予防で使われていた第Xa因子阻害剤と言われる薬も保険適応となり、ワーファリンに代わるものとして使用されています。 特に、肺塞栓において大きな血栓が詰まっており命に危険があると判断される場合や深部静脈血栓症の発症早期などには点滴での血栓溶解剤の投与ということが行われることもあります。
また、肺塞栓の発症を防ぐ目的で、腹部の太い静脈にフィルターを留置するというカテーテル手術もあります。
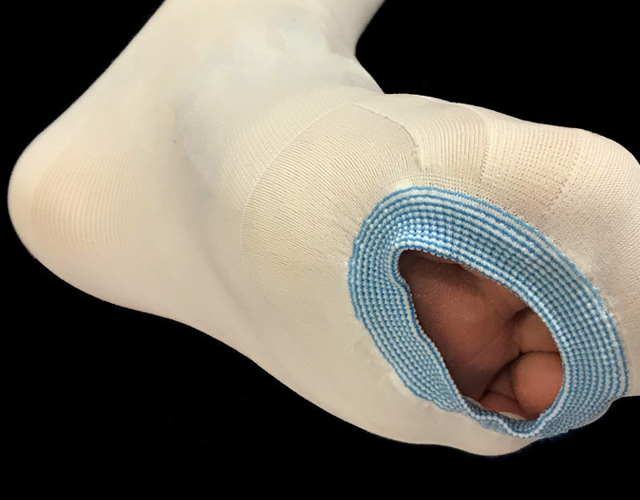
歩行と積極的な運動は予防の基本です。足を積極的に動かすことにより筋肉のポンプ機能が働き、血流のうっ滞を防いでくれます。ですから、特に手術後はそう切り省が大切となるのです。また、離床が困難であれば、足を上にあげることやマッサージ、足首の運動なども効果があります。
そのほかには、弾性ストッキングというものがあります。これは、足を強めのストッキングで圧迫することにより静脈も圧迫され、断面の面積が減ります。これにより静脈の血流の速度が増加しますのでうっ滞が防げるのです。入院中はリスクがあるときは装着をすすめられることが多いものです。またこれは、すでに深部静脈血栓症を認める人にも有効で、むくみによる足の痛みや不快感を強い圧迫により軽減してくれるので大変重宝されます。
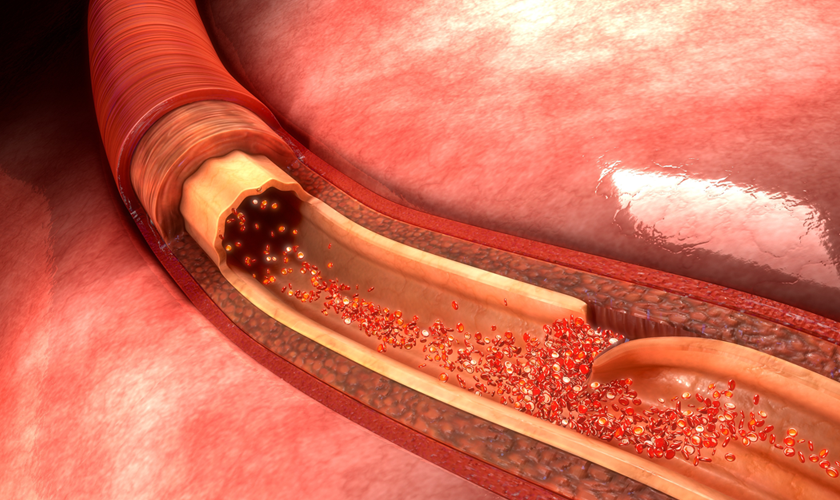
本来、大動脈は3層構造でできています。これを、内側から内膜・中膜・外膜と言います。そして、なんらかの原因により内膜に傷がつき、そこから強い血圧によって中膜まで亀裂が入り、一気に中膜内をえぐるように上下に切れ込みが入ります。つまり壁の中が避けていくわけです(解離と言います)。これを大動脈解離と言います。
主に動脈硬化が原因です。動脈硬化を起こす生活習慣病である高血圧や糖尿病、脂質異常、喫煙などは全て原因となります。特に高血圧は大きなリスクファクターとなります。高血圧による血管の動脈硬化とそれに伴う内膜の損傷に加え、高血圧による強い圧力によって裂けやすくなるわけです。
そのほかにも、遺伝的に血管が弱いという方もいて、若くして大動脈解離を起こす方もいます。マルファン症候群が代表的なものです。
大きな血管が裂けることにより、突然の胸部の痛み及び背部の痛みが襲ってくることが多いです。痛みは非常に強く耐え難いものであることがほとんどです。まさに引き裂かれるような痛みだと表現する方もいます。しかも、その痛みも、解離が進行してどんどん裂けていくと、その方向に痛みも移動していくという特徴があります(背中を上から下に痛みが移動するなど)。
また、大動脈解離は、突然死を来すことが多く、これは解離による合併症に伴い起こるものです。
裂けた血管は、当然脆弱となります。ここに血圧という強い圧が加わることにより血管が破裂することがあります。残念ながら突然死を来すことがほとんどである怖い合併症です。
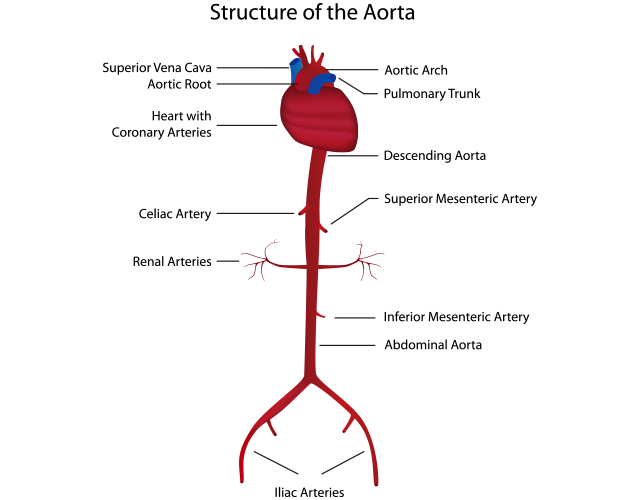
大動脈からは多くの臓器を栄養するため枝分かれした血管が出ています。ですから、大動脈自体が裂けてしまうと、そこにある枝分かれした血管が巻き込まれてしまい、臓器への血液が流れなくなることがあります。
大動脈からは特に主要な臓器への栄養血管が出ており、心臓を栄養する冠動脈や脳を栄養する頸動脈、腸を栄養する腸間膜動脈、腎臓を栄養する腎動脈、さらに手や足を栄養する動脈など多岐に渡ります。これらの血管が解離により血流を障害されると、その臓器の血流不足に応じた症状が出ることになり、心筋梗塞による胸痛や広範囲脳梗塞による意識障害、腸の壊死による腹痛や血便、腎不全、手足の冷感や痛みなど様々なものが挙げられます。
大動脈解離を起こした後に、適切な血圧のコントロール等を行なっていないと、再び解離が起こることがあります。もちろん症状としては、最初のものと同じような痛みが出現します。
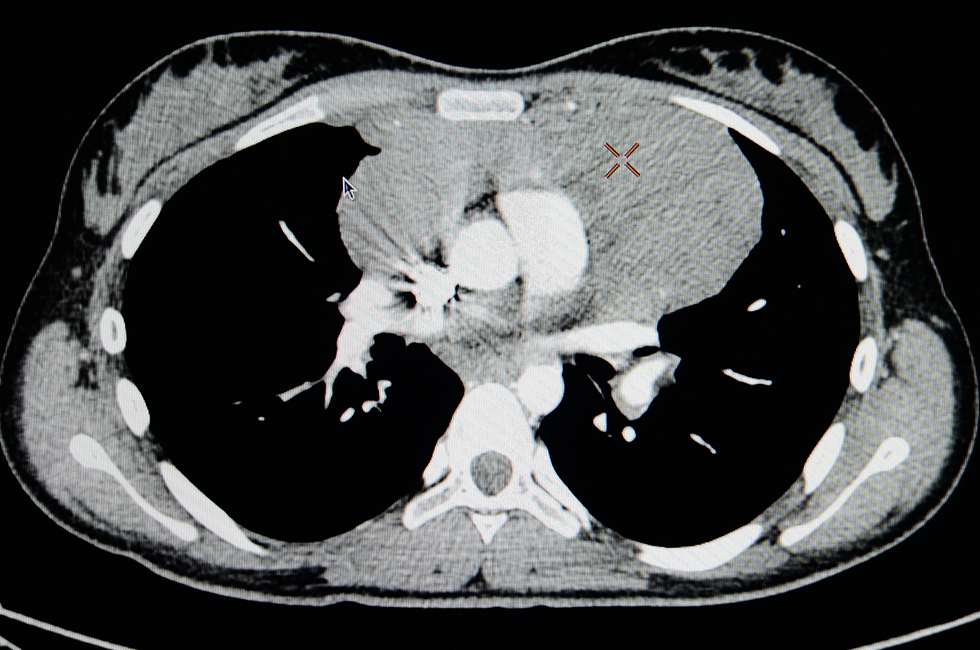
大動脈解離を疑った場合にすべき検査は、まず造影剤を用いたCT検査です。これにより、どこがどのように解離し、どのような合併症(臓器障害など)があるのかを把握でき、治療法の決定につながります。
また、臓器障害が疑われるのであれば、その臓器障害の程度を判定するために、例えば心臓であれば心臓超音波検査、脳であればCTやMRI検査なども同時に行われることがあります。

大動脈解離の治療は、大動脈のどこが裂けているかによって治療法が異なります。しかしいずれの場合も迅速な対応が必要です。
まず、解離から心臓から脳への栄養血管を出すまでのところ(上行大動脈と言います)に及んでいる場合(A型大動脈解離)は、基本的には緊急手術となります。この部位では、1時間に死亡率が1%ずつ上昇すると言われているため、早急に解離した部分を人工血管に置き換える手術(人工血管置換術)を行う適応となります。
また、そうでない場合(B型大動脈解離)は、基本的にはまずは血圧を下げ、安静にする内科的治療が選択されます。それでも集中治療室で24時間血圧を監視し、管理する必要があります。少しでも破裂や臓器障害の兆候があれば、それに応じた緊急手術となることがあります。
また、最近では、カテーテルを用いたステントグラフト内挿術により治療することもありますが、全ての大動脈解離に行うことは難しく、適応等を慎重に検討する必要があります。

とにかく血圧には注意が必要です。今後再度大動脈解離を起こさないためには、血圧の管理を行うことが重要です。そして血圧の管理に加え、そのほかの動脈硬化の原因となる生活習慣の改善は合わせて行う必要があります。
大動脈解離は、発症から長期にわたり定期的なCT等での大動脈の観察が必要です。なぜなら、中には解離をした部分が次第に拡張して大動脈瘤となる方がいます。そうなると、破裂・突然死のリスクとなりますので、人工血管に置換する手術やステントグラフト内挿術の必要が出てくるのです。このような面からも、血圧コントロールは大切なのです。
降圧薬の選択については、必ずβブロッカーと言われる種類の薬を第一として入れる必要があります。βブロッカーには、解離による合併症などを減らし、大動脈解離が徐々に拡大し大動脈瘤となるのを抑えるという報告があります。
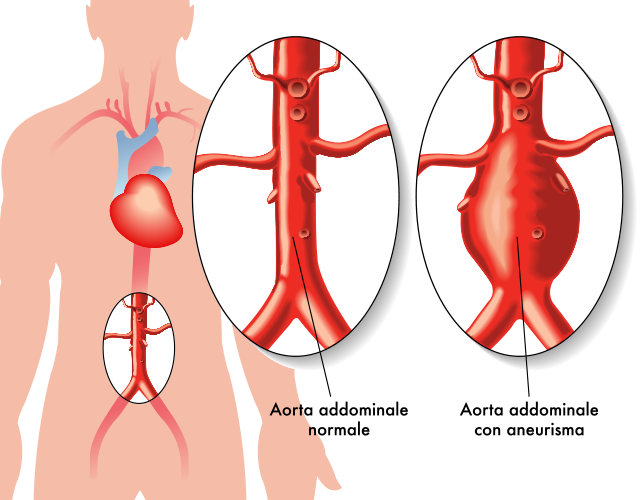
心臓から出た血液を体の各所へ分配するための幹線道路である大動脈がなんらかの原因による拡張し、コブとなってしまった病気です。
コブができた場所により各々名前がつけられており、例えば腹部の大動脈にコブができると『腹部大動脈瘤』と言います。
大動脈瘤の原因には、遺伝も含め様々なものがありますが、基本的には動脈硬化が主な原因です。ですから、その動脈硬化の原因となる高血圧や糖尿病、脂質異常症、喫煙などは全て原因となります。
また、数は少ないながらも、感染や炎症による大動脈瘤や外傷に伴う大動脈瘤もあります。
大動脈瘤は、コブがあるというだけですので、基本的には無症状の方が多いです。ただし、コブがある程度大きくなると、周囲の臓器を圧迫するため、それに応じた症状が出ます。有名なものとしては、胸部の大動脈瘤においてコブがその近くを通っている声帯の動きをつかさどる反回神経を圧迫し麻痺させることにより声帯の麻痺が起き、声が枯れたようになってしまうものがあります。また、あまりに胸部の大動脈瘤が大きくなると、肺を圧迫して血痰や息苦しさが出たり、飲み込みが悪くなるということもありますが、ここまで大きくなると破裂が差し迫っている状況と考えられます。
また、腹部の大動脈瘤が大きくなると、痩せている人では自分でそのコブをお腹の上から触ることができるようになり、『何かドクドクしている』と言ってた来院されるというケースもあります。
しかし、多くの方は、検診や他の病気の検査などでたまたま見つかったと言って来院されています。
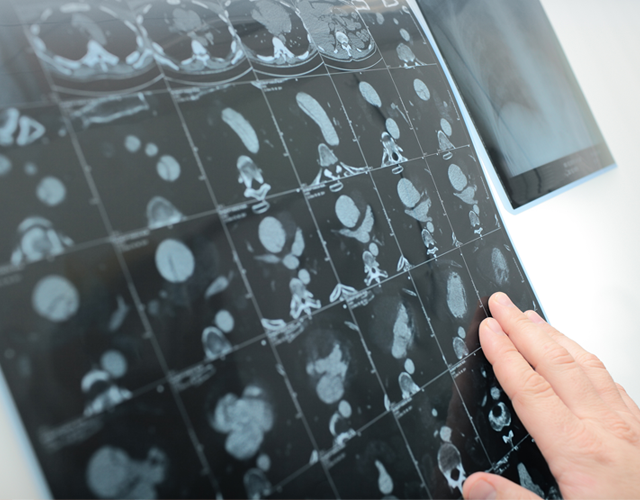
動脈瘤の有無の確認やあるのであればその形態の確認、治療法の選択など全てを行う上で一番有用なのは造影剤を用いたCT検査です。
もちろん、治療後や治療前の経過観察にも威力を発揮します。

大動脈瘤の治療は、その瘤がどこにあるか?、どんぐらいの大きさでどのような形か?によって決定します。 治療の方法としては、人工血管で置換する方法とステントグラフト内挿術があり、人工血管置換術に比べ、ステントグラフト内挿術は患者さんへの侵襲が少ないこともあり、適応症例には積極的におこなわれています。
以下に各部の大動脈瘤の大きさの手術適応の目安を示します。
とにかく大動脈解離と同じように、血圧には注意が必要です。今後の大動脈瘤の拡大を起こさないためには、血圧の管理を行うことが重要です。そして血圧の管理に加え、そのほかの動脈硬化の原因となる生活習慣の改善は合わせて行う必要があります。降圧薬の選択については、こちらも大動脈解離と同様に、必ずβブロッカーと言われる種類の薬を第一として入れる必要があります。
感染性心内膜炎(IE)とは、心臓内の弁や内膜(心臓の壁の内側の膜)に、細菌が含まれた疣贅(vegetation)と呼ばれる塊ができ、それが心臓の構造を破壊したり、細菌の塊が血流に乗って全身にばらまかれることによる血管が詰まる塞栓症や菌血症を起こし、的確な診断・治療を行わないと多くの合併症から死に至る可能性もある病気です。
まず、心臓内に弁膜症がある、またはシャントと呼ばれる壁に穴が空いているとします。すると、そこには通常ではありえない異常な血流が発生します。
すると、その異常なジェット血流が心臓の内側の膜に当たります。これによりその場所には『異常血流による内膜障害(NBTEと呼ばれるものの一つ)』が出来上がるのです。つまり心臓の内側に傷がつくと言うイメージです。
そして、その状態の中で、抜歯などの歯科処置や扁桃腺の手術などの耳鼻咽喉科的処置、婦人科的処置、泌尿器科的処置等により一時的に細菌が血流内を回る(菌血症)と、先ほどの内膜障害の部分(心臓の内側についた傷の部分)に細菌が付着し増殖、その結果疣贅(細菌が含まれた塊)が作られると考えられています。

典型的な症状がないことが多いのがこの病気の診断の難しいところです。もちろん細菌による感染症ですから発熱することが多いのですが、微熱程度で経過することも多く、それ以外の症状がなく原因が不明であるが熱がある(不明熱と言います)という状態で漫然と抗生剤を処方されるケースもあり注意が必要なのです。ですから、不明熱の場合はこの病気を頭に入れて診察する必要があります。細菌により前述のように心臓の弁が破壊され構造が変化すると心雑音を聞くことができるようになります。不明熱でありかつ聴診器により心雑音が聞こえるということは大きな診断のポイントとなるのです。
この他にも、心臓の弁の破壊による構造変化から心不全を起こしたり、弁に作られた細菌の塊である疣贅が剥がれて全身をめぐり、血管を詰まられる塞栓症と言われることから全身の臓器障害を起こすこともあります。
血液中に細菌がいることを確認するため「血液培養」ということを行います。綺麗に消毒して採血を行い、その血液の中に最近が含まれているかを培養するのです。
これにより感染性心内膜炎として典型的もしくは矛盾しないような細菌の存在を確認し、かつ心エコー検査にて細菌による心臓(特に弁)の破壊や最近の塊からなる疣贅の所見が得られれば基本的には診断となります。
細菌による感染症ですから、まずは抗菌剤の点滴を行います。時に1ヶ月以上必要とすることもあります。しかし、その経過で心臓の構造の破壊による合併症の悪化などにより早めに手術を行い感染源を取り除き弁置換術を行う等、緊急処置が必要になってしまう場合もあります。急激な経過をたどるものもあり、的確な診断と経過の観察が重要です。
また、感染が収束した後でも心臓の構造がどの程度破壊されたかにより弁置換手術などの治療が必要となります。
弁置換手術などを必要としない場合でも定期的な心エコー等による経過観察は重要です。一方で、手術が必要と判断され弁置換手術を受けた後も定期的な心エコーによる経過観察や薬物コントロールが専門医の元で必要になります。
心筋炎とは、その文字通り心臓の筋肉に炎症が起こる病気です。これにより心臓のポンプ機能が低下して心不全を起こしたり、時には危険な不整脈を起こし、命に関わることもある非常に危険な病気と言えます。
心筋炎の発症頻度は人口10万人に対して115人という報告があります。
心筋炎の原因としては、その多くがウイルスや細菌による炎症といわれています。これらは風邪などのウイルスが心臓へ侵入することにより起こり得るのです。そのほかには薬や放射線などによるものなどもあり、中には原因が特定できないものもあります。

心筋炎は、常にこの病気を念頭において診療をしないと見逃すとも言われています。そもそも心筋炎はその原因の多くがウイルス性と言われており、風邪などにより侵入したウイルスが引き起こすとされています。ですから、通常は先行する症状として風邪症状である悪寒や発熱、頭痛、全身倦怠感などや食欲の低下や吐き気、下痢などの消化器症状があります。そしてその後、数時間から数日して息切れなどの心不全症状や胸部不快(胸の痛み)、動悸や失神などの不整脈症状などが起こるのです。多くの場合、このような風邪症状が先行することから風邪の一つの経過として軽視されてしまい見逃される可能性もあるため、注意が必要なのです。
皆さんも、風邪を引いた後に短期間で胸の痛みや息切れ、動悸がするというか時は風邪のせいにすることなく必ず医療機関を受診しましょう。まさに「風邪は万病のもと」ですね。
風邪を引いた後に胸の痛みや動悸、息切れを訴える方には「心筋炎」の可能性を念頭に診療を行い、当院では、場合により心筋が炎症を起こし破壊された後に血液中に流れ出るもの(トロポニンTと言います)を即日採血で測定し、心電図や心エコー等を組み合わせてその可能性を探ります。
基本的には炎症は1−2週間で治ると言われています。ですから、この間に起こりうる心不全や不整脈などに対する対応を行いつつ心臓の回復を待つわけです。もちろん入院して治療となります。
まれではありますが、短期間に急激な進行をする心筋炎があります。劇症型心筋炎と呼ばれており、ほぼ心臓の機能はストップしてしまいます。このため、回復期に入るまで昨日していない心臓の代わりとして心肺補助装置により回復までの橋渡しを試みます。しかし、非常に危険な状態であり、未だに救命率は50%程度と言われております。 また、回復後も定期的な心エコー等の検査を行いつつ、必要があれば心臓を保護する薬物などの内服が必要になります。

風邪症状のある方はネットの予約を受け付けておりません。
詳しくは下記の「感染症症状ある方はこちら」をご覧下さい。
初診ネット受付をご希望の方は、必ず以下の注意事項をお読みの上ご利用ください。