生活習慣病外来では、心臓病や血管病、脳卒中などの原因である動脈硬化の誘因でもある高血圧、糖尿病、脂質異常症、肥満、喫煙、高尿酸血症などを対象とし、患者さんの生活背景にあった生活習慣の改善を提案し、健やかな毎日を送るための支援をしています。
また、現在の動脈硬化の程度を把握するため、血管の状態を調べる各種検査を行っています。
生活習慣病外来
LIFESTYLE DISEASE

LIFESTYLE DISEASE
生活習慣病外来では、心臓病や血管病、脳卒中などの原因である動脈硬化の誘因でもある高血圧、糖尿病、脂質異常症、肥満、喫煙、高尿酸血症などを対象とし、患者さんの生活背景にあった生活習慣の改善を提案し、健やかな毎日を送るための支援をしています。
また、現在の動脈硬化の程度を把握するため、血管の状態を調べる各種検査を行っています。
血圧とは、収縮と拡張を繰り返しポンプの役割を果たす心臓が送り出している血液が血管に加える圧力のことを言います。血圧は、心臓が収縮して全身に血液を押し出すときに一番高くなり、引き続き次に押し出すための血液を溜め込むために心臓が拡張しているときは、すでに血管にある押し出された血液の流れは緩やかとなり、一番低くなります。
心臓が収縮して血液を押し出すときの最も高い血圧が収縮期血圧(上の血圧)、心臓が拡張して血管内の血液の流れが緩やかなときの最も低い血圧が拡張期血圧(下の血圧)です。血圧の高さは、心臓が血液を押し出す力と量、さらに血管の抵抗で決まります。血管そのものの弾力性(硬さ・柔らかさ)も血圧に密接に関係してします。
動脈硬化が進むと血管は硬くなり、その結果、上の血圧は高くなり、下の血圧は低くなります。もちろん血管の中を流れる血液の性状(ドロドロ・サラサラ)も血圧には関係します。そのほかにも、血圧はホルモンや神経などの多くの因子によって調節されています。
このように様々な要因で調節されている血圧はその結果、常に変化しています。血圧の変動は精神的な変動や運動などの身体活動によるところが大きく、短時間のうちに常に変化をします。もちろん、環境によっても変化し、気温の低い冬は高くなり、夏は低くなります。緊張している時や運動後に血圧を測定するといつもより血圧が高いというのは皆さんも経験されていると思います。ですから、緊張もなく最も安静状態にある睡眠中は1日のうちで一番血圧が低いのです。そして、心臓は1日に10万回ほど収縮と拡張を繰り返します。ということは、1日10万回も血圧という圧力が血管に負担をかけるわけです。
当然その圧力が高ければ高いほど、すなわち血圧が高ければ高いほど、血管は徐々に傷んでいき動脈硬化を起こしていくのです。
日本には約4300万人の高血圧患者さんがいると言われています。しかしながら、そのうち900万人の患者さんは診察を受けてはいるものの、残りの3400万人の中には、高血圧と気づいていない人もかなりいると言われています。現在の自分の血圧を正しく把握し、対処することが必要なのです。日本の高血圧のガイドラインに従うと、高血圧とは、血圧の値が収縮期血圧(上の血圧)と拡張期血圧(下の血圧)のどちらか一方、あるいは両方が140/90mmHg以上とされています。
| 分類 | 収縮期血圧 | 拡張期血圧 | ||
|---|---|---|---|---|
正常域血圧 |
至適血圧 | < 120 | かつ | < 80 |
| 正常血圧 | 120-129 | かつ/または | 80-84 | |
| 正常高値血圧 | 130-139 | かつ/または | 85-89 | |
| 高血圧 | Ⅰ度高血圧 | 140-159 | かつ/または | 90-99 |
| Ⅱ度高血圧 | 160-179 | かつ/または | 100-109 | |
| Ⅲ度高血圧 | ≧180 | かつ/または | ≧110 | |
| (孤立性)収縮期高血圧 | ≧140 | かつ | < 90 | |
(高血圧治療ガイドライン2014、ライフサイエンス出版、P19より引用)
この値は、過去の複数の研究より出されたもので、この値を超えたまま放置していると明らかに動脈硬化による脳卒中や心臓病、血管病のリスクが明らかに上昇します。そして、この値は診察室で測定した値とされています。
現在、日本では約4000万台の家庭血圧計が稼働していると言われています。計算すると一家に一台の時代です。そして、血圧が高いと訴え来院される方の多くは、その家庭の血圧計により高いことを自覚し来院されることも多いのです。
最近の研究では、脳卒中や心臓病、血管病などの動脈硬化に起因する病気の発症を予測する方法として、診察室での血圧よりも家庭での血圧の方が優れていることがわかってきました。そのような現状から、最新の高血圧ガイドラインにおいても家庭での血圧測定は、多くの点で診察室での血圧測定結果の有用性を上回るとし、家庭血圧と診察室血圧に格差がある場合には家庭血圧を優先するようにと書かれています。そして、家庭血圧では血圧の値が収縮期血圧(上の血圧)と拡張期血圧(下の血圧)のどちらか一方、あるいは両方が135/85mmHg以上となることで高血圧と診断されます。
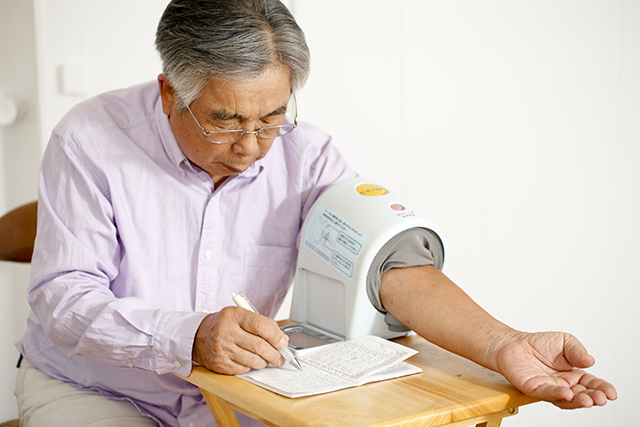
ご家庭で測定する場合の方法ですが、朝(起床後1時間以内、排尿後、食前、服薬前)と夜(就寝前)に少なくとも1〜2分安静にした後に2回計測し、原則その平均を血圧とします。そして、それを5〜7日間行い判断するべきとされています。
皆さんも是非朝晩の血圧測定を行い、血圧チェックを始めましょう。
そして、高血圧と思われる方は是非医師への相談を考えましょう。
さらに、高血圧ではなかった方も注意が必要です。ご家庭で125-134/80-84mmHgだった方は正常高値高血圧という分類になります。この分類に入る方は、将来高血圧になる可能性が高いため今から生活習慣の改善をするべきとされています。

高血圧は、原因がはっきりわからない本態性高血圧と原因が明らかな二次性高血圧に分けられます。日本においては高血圧の約90%は本態性高血圧で、塩分過多や肥満、運動不足、遺伝など様々な要因が組み合わさり起こると言われています。
二次性高血圧は腎臓やホルモン産生臓器の異常により血圧が上昇する高血圧などで、これは原因を取り除くことにより治療可能なものであり、若い方に多く、残念ながら原因を見抜けず見逃されていることが多い病気であり、適切な検査および診断治療が必要です。適切な診断および治療により薬を飲まずに済むことが多く、当院では二次性高血圧の可能性を必ず念頭に検査治療を行なっております。そして、高血圧には家族性の要因が60%もあると言われています。これは、遺伝という言葉で片付けられることも多く、しかしながらそこには家族で似た環境で生活した結果というものもあることを忘れてはいけません。
つまり、親が食べていた塩分過多の食事や運動不足の生活習慣は子に受け継がれるということです。
生活習慣の改善が大きな要素となることはこのことからもわかります。
高血圧治療の目的は、高血圧の持続によってもたらされる脳卒中や心臓病、血管病の発症や進行、再発を抑え、それによる死亡を減少させることです。そして、高血圧患者さんが健常者と変わらない日常生活を送ることができるように生活習慣改善の啓蒙を行いつつ支援することです。
その第一段階はその患者さんにとって、今の血圧がどの程度危険であるかを判断します。つまり、ほかに動脈硬化を加速させるような危険因子がどの程度あるかを判断しリスクを層別化します。いわゆる重症度を判断するのです。
項目としては、糖尿病やコレステロール異常、喫煙、肥満などがそれに当たります。これらが多ければ多いほど、そして血圧が高ければ高いほど重症度は高いのです。これにより、まずどの程度早急に血圧を下げるべきなのかを外来で判断しなければなりません。
ですから、最重症の患者さんは最初から薬による治療をガイドラインでは指示しています。何でもかんでもまず薬は出さずに食事と運動で良くしましょうと言うのは、聞こえはいいかもしれませんが正しい判断ができていません。この判断をしっかり行い、いつまでに適正血圧に下げていくのかを考え、生活習慣の改善による効果をどの程度まで経過をみていけるのか、生活習慣で血圧が下がりきらないのであれば、薬の開始時期はいつかを頭に入れ診療していく必要があリます。
そして、どの程度血圧を下げるべきか?
これは、糖尿病や腎臓病、心臓病などの合併している病気の種類と年齢によって異なります。こちらは先ほどの重症度とは違い、どんな病気を合併しているか、年齢はいくつかのみで決定します。
糖尿病患者さんと慢性腎臓病患者さんはかなり厳しい目標となるのに対して後期高齢者の方はやや緩い目標となっています。
| 診療室血圧 | 家庭血圧 | |
|---|---|---|
| 若年,中年,前期高齢者患者 | 140/90mmHg未満 | 135/85mmHg未満 |
| 後期高齢者患者 | 150/90mmHg未満 (忍容性があれば140/90mmHg未満) |
145/85mmHg未満(目安) (認容性があれば135/85mmHg未満) |
| 糖尿病患者 | 130/80mmHg未満 | 125/75mmHg未満 |
CKD患者(淡泊尿陽性) |
130/80mmHg未満 | 125/75mmHg未満(目安) |
脳血管障害患者 冠動脈疾患患者 |
140/90mmHg未満 | 135/85mmHg未満(目安) |
注 目安で示す診療室血圧と家庭血圧の目標値の差は、診療室血圧140/90mmHg,家庭血圧135/85mmHgが、高血圧の診断基準であることから、この二者の差をあてはめたものである
(高血圧治療ガイドライン2014、ライフサイエンス出版、P35より引用)
そして、引き続き治療開始です。
先ほど申し上げた通り、最初から薬が必要な場合もあります。しかし、その場合も含めて、例外なく生活習慣の改善は治療の基本となります。
そして、最重症でなければこの生活習慣の改善を先ほどの重症度に応じて1〜3ヶ月間行い、その効果を判定します。
高血圧に対する生活習慣の改善は、3本の矢からなると言われています。


運動療法は血圧を下げることが明らかとなっています。体を動かすことによって、体重や体脂肪、ウエスト周囲長の減少も見込めます。これらが相乗効果でさらなる降圧効果も期待できるのです。どの程度の強さで運動するのが良いのかは、まだ一定した結論はありませんが、多くの報告でややきついと思うまではいかない程度のウォーキング等の活動が良いとされています。時間としては、少なくとも10分以上の運動で、合計して1日30分を超えればよいとされています。
生活療法は、食事・運動療法と比べてあまり指導されないことも多いと思います。ぜひ実践してみましょう。

ストレスで血圧が上昇することがわかっています。イライラすると血圧が上がると昔からよく言います。
もちろん慢性的なストレスも血圧上昇に関与します。過度のストレスを避けることは大事です。
通常、これらの生活習慣の改善を行い、それでも目標とする血圧に達しなかった時に薬による降圧治療を考慮します。
血圧を下げる薬には多くの種類があります。その中で、患者さんの血圧の程度や糖尿病や腎臓病、心臓病などのその他の病気の有無や状態によって使用する薬を決めていきます。いくつかの薬を組み合わせたり、飲む時間を家庭血圧の結果から変更したりして目標とする血圧に到達するように調整していきます。最近では複数の薬を一つにまとめた合剤といわれるものも出てきており、多くの人が少ない薬で血圧コントロールが可能となっています。
また、薬は全てに言えることですが頻度は少ないものの副作用があります。代表的な副作用としては、動悸やほてり、むくみなどです。そのほかにも、採血を定期的に行い、肝臓や腎臓の数値が副作用で上がっていないか等をみる必要があります。薬を飲んでいるときは、その薬の効果によって血圧は適切にコントロールされているかに加え、副作用が出ていないかのチェックも忘れてはいけません。
高血圧治療の目的は、高血圧の持続によってもたらされる脳卒中や心臓病、血管病の発症や進行、再発を抑え、それによる死亡を減少させることです。つまり、現時点での患者さんの脳卒中や心臓病、血管病のリスクは必ず評価を行わなくてはなりません。定期的な採血による薬の副作用や糖尿病・コレステロール異常などの評価はもちろん、基本的検査となる心電図や胸部レントゲン検査に加え、半年から一年での下記各種検査が望まれます。
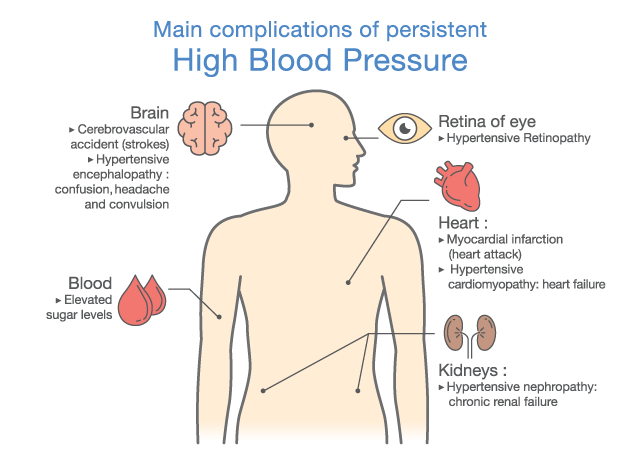
そのほか、手足の血圧を同時に図ることにより、足の血管の動脈硬化の状態ばかりか全身の血管年齢を評価できる血圧脈波検査も定期的な血管評価には重要な検査となります。
そして、多くの方が忘れがちではあるが、大切な検査が『目の検査』です。高血圧の方は、高血圧性網膜症という病気を併発するリスクがあり、当院では、定期的に近隣の眼科専門医に依頼し、診療を依頼することが可能です。

高血圧の薬は、一度飲みだすと一生飲み続けなければならないと考えている方が多いです。確かに、高血圧の薬は高血圧の原因そのものを治すものではありませんから、薬をやめると血圧は元に戻り高血圧となる可能性が大きいと考えます。しかし、前述した生活習慣の改善をしっかり行うことにより、薬が必要なくなる、薬が減量されるというケースは良くあります。
実際、生活習慣の改善をしっかり行うと、上の血圧が140〜160mmHgで一種類の血圧を飲み始めた人は、その後20〜30%の人が薬をやめることができたというデータがあります。もちろん、2剤以上を飲んでいた場合でも減量が可能でした。やはり、どのような方でも生活習慣の改善は基礎となります。
脂質と聞いて、すぐに思いつくのは肥満でしょう。ですから、脂質にはいいイメージがわかない人が多いのは事実です。しかし、その脂質は人間の細胞の膜やホルモンの原料となり、時にはエネルギー源にもなる、とっても大切な栄養素なのです。
そして、脂質異常症とは、血液中のその脂質の濃度が多かったり少なかったりする状態のことを言います。ここで気をつけていただきたいのが、少ないことも脂質異常症と言うということです。少ないことにより、その働きが十分に果たせないということもあるのです。多くの方は、動脈硬化の進展の予防のために、多い脂質をどのようにコントロールするかということが治療の主眼となりますが、少ないものを多くするための治療もあるのです。
コレステロールのコントロールの最終目的は、動脈硬化の進展の抑制です。
では、なぜコレステロール異常は動脈硬化を引き起こすのでしょう?
善玉、悪玉コレステロールという言葉をお聞きになったことがある方も多いと思います。一般に、LDLコレステロールを悪玉と呼び、HDLコレステロールを善玉と呼びます。HDLコレステロールは血中の余分なコレステロールを回収する働きがあり、LDLコレステロールは全身にコレステロールを運ぶ役割があるものの、一方で血管の壁に入り込み動脈硬化の原因となると言われています。
本当にそうでしょうか?
今でも動脈硬化の様々な研究は行われています。そして、一筋縄ではいかない、様々な機序が報告されています。現時点では、最も良くないものはLDLではなく、LDLの中でも小型のsmall dence LDL(sdLDLスモールデンスLDL、小型LDL)と言われるものです。今までの様々な報告を総合的に見てみると、まず、高血圧や喫煙、糖尿病などにより血管の内皮細胞が傷害を受けます。内皮細胞とは血管の内側にある一層の膜のことです。ここでは、血管の機能を維持するように様々な物質が作られ、血管を健康に保っています。しかし、ここが障害を受けるため、そこに血液中を流れる白血球のある成分が集まってきます。また、sdLDLはその小ささを利用して障害された内皮を通り抜け血管の壁に入り込みます。そして、このsdLDLは厄介なことに非常に酸化(さび)されやすい性質を持ち、喫煙などの動脈硬化リスク因子や酸化ストレス(活性酸素)により酸化されます。すると先ほどの白血球のある成分はマクロファージと名前を変え、その酸化して不必要なsdLDLを取り込んでしまいます。それがどんどん大きくなり、風船のようになり、血管壁にたまり、マクロファージは死にます。
結果、血管壁は厚くなり、血管内は狭くなる、つまり動脈硬化ができるということになります。ですから、ここまで出てきた登場人物である、sdLDL、高血圧、糖尿、喫煙などは全て動脈硬化のリスクファクターと呼ばれることも納得いただけると思います。

sdLDLはLDLコレステロールの生成の際にある一定の割合でできます。しかし、その割合は、各々の患者さんの背景によるところが大きいのです。ですから、どのような状態となるとsdLDLが増えるのかを知り、対策を立てることができます。
まず、今までの研究で、sdLDLは中性脂肪が高く、善玉であるHDLコレステロールが少ない人でその割合が多くなることがわかっています。また、糖代謝異常、つまり糖尿病の患者さんでもsdLDLはその割合が多くなるということもわかっています。ということは、中性脂肪の改善、善玉コレステロールの増加、糖尿病の改善は、sdLDLの割合を下げ、動脈硬化を起こしにくくするという観点からも大切なことになります。そして、現時点では、sdLDLを直接少なくする治療はありません。中性脂肪や善玉コレステロールの管理に加え、総数としてのLDLを減らすということも治療の選択肢となるというわけです。そして、何より酸化することを防ぐ、つまり抗酸化も意識することも大事ですね。
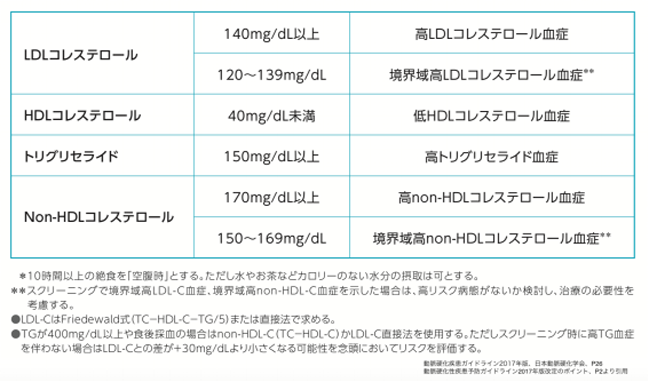
では、まずコレステロールに異常があるのかどうかの判断をしなくてはなりません。
そこで、ガイドラインに示されている診断基準を示します。動脈硬化の発症頻度は、LDLコレステロールおよび中性脂肪が高いほど、またHDLコレステロールが低いほど高いため、以下の基準が設けられています。
みなさんいかがでしょう?
ここでコレステロールの異常が認められた方は、次のステップに進みます。
さて、では治療しましょう。
治療法には、もちろん生活習慣の改善、それに薬による治療があります。でもその前に、大切なことがあります。そのコレステロールの異常はあなたにとってどれだけリスクの高いものかを判断しましょう。それにより、治療法も異なるのです。つまり個々人のリスクを評価することにより、治療法および今後どの程度までコレステロールの値を管理していけば良いか、言い換えればコレステロールの値をいくつまで下げれば良いか?を知ることができるのです。そのリスク評価と管理目標設定のフローチャートと言われるものが下に示すものです。
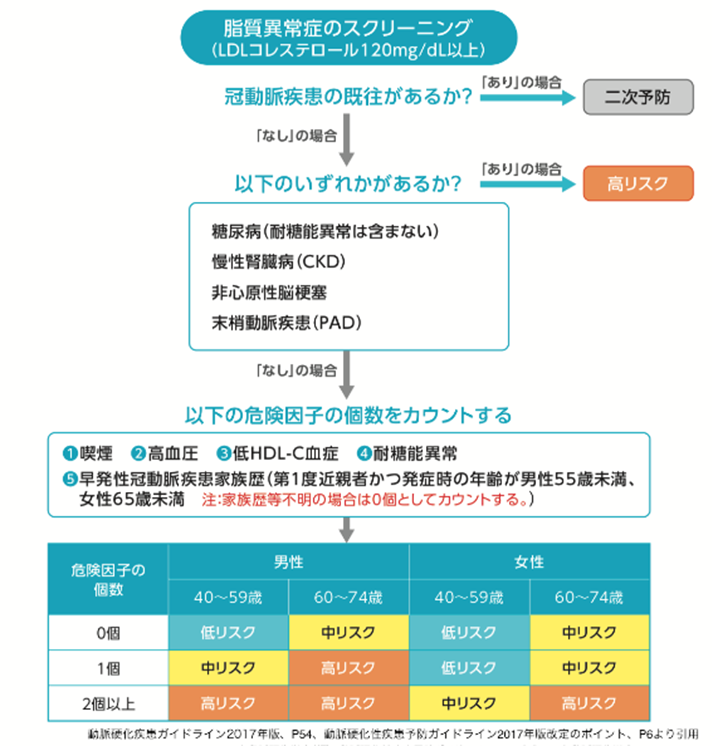
まずは、あなたに狭心症や心筋梗塞を起こしているかどうかを見ます。これにより、あるということになれば二次予防、つまり再びそのような病気を起こさないための厳格な管理が必要になります。そのために、早急な薬による管理が必要となるのです。そして、その管理目標はLDLコレステロールが100mg/dL以下にするなど、かなり厳しいものとなっています。
ここに該当しない方達は、まずは生活習慣の改善を行います。そして、各々、高リスク、中リスク、低リスクと分類され、その管理目標が決められ、生活習慣の改善のみでそこに到達しなければ薬による治療を考慮します。
下に示す中の、皆さんはどこに当てはまりますか?
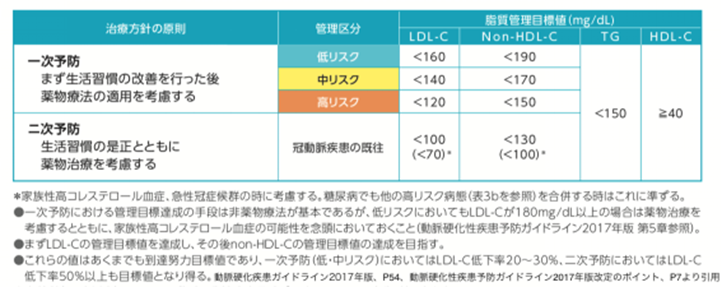
ちなみに、これらのリスク分類をアプリを用いて簡単に行う方法が医療従事者用にあり、私は現在、それを用いて外来で患者さんに説明し、今後の治療を一緒に進めるための情報として患者さんと共有しています。
コレステロールを下げるには、コレステロールをたくさん含むものを取らなければいい。ということで、よく肉や卵を避けましょうと指導されます。
本当でしょうか?
厚生労働省の定める『日本人の食事摂取基準2015年版』では、その目的は国民の健康の保持と増進、生活習慣病の発症予防と重症化予防となっています。そこでは、栄養のバランスの重要性など様々なことが述べられてはいますが、脂質(コレステロール)の摂取上限は定められていません。しかし、脂質異常症のガイドラインでは、食事からとるコレステロールの上限は1日200mg以下が望ましいとされています。ちなみに、日本人の現在のコレステロールの1日平均摂取量は男性で340mg、女性で290mgです。確かに、コレステロールを200mg以下に制限した食事においてLDLコレステロールの低下を認めたという報告があり、これはこれで無視はできません。しかし、様々な報告から、コレステロールの摂取量を減らしても血中のコレステロール値が低下するという証拠が十分でないという結果が出ています。実際に食事から摂取するコレステロールは、体内で合成されるコレステロールの1/3~1/7に過ぎずません。ですから、確かにしっかり制限をかければ低下することはあるかもしれませんが、それにより代わりに炭水化物などの糖質をとってしまえば意味がありません。
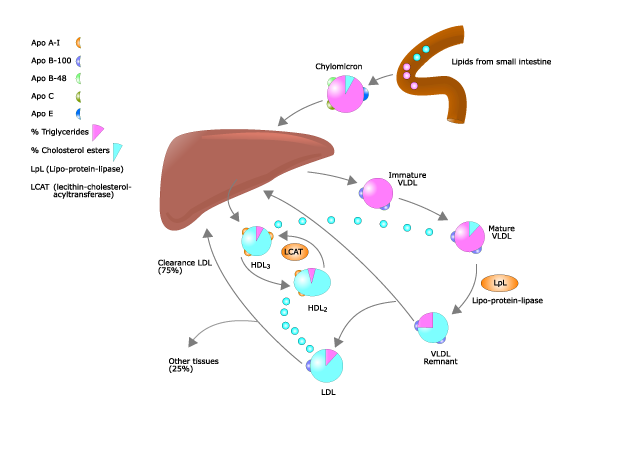
炭水化物などの糖質は、その過剰摂取により高血糖を招きます。もちろん糖尿病の発症のリスクとなるのですが、実は、それと同時に余った糖質は貯蓄に回すために肝臓で中性脂肪に変化します。最終的にはお腹のお肉になるわけです。血中にあるコレステロールの多くは、前述のように食事からのものではなく、肝臓で作られたものです。そして、その材料の一部が中性脂肪です。ですから、中性脂肪をいかに体に溜め込まないかということは、コレステロールのコントロールには重要です。体の中の中性脂肪、その代表格は皆さんのお腹についたお肉ですね。ですから、体重管理はコレステロール管理にとても重要です。そういう意味では、日々のバランスのとれた食事、糖質の取りすぎに注意して体の中の中性脂肪を減らすことを意識することがとても大事です。

脂質は、常識的な範囲内での食事からの摂取なら基本的にはそこまで量を気にする必要はなさそうですが、最終的にはその質が問題です。つまり、不飽和脂肪酸の割合を多くするべきと考えます。魚などに含まれる不飽和脂肪酸は、それ自身で中性脂肪の低下に有効であり、動脈硬化による病気の抑制に有効であるということがわかっています。現在の日本人は肉やバターなどの含まれる飽和脂肪酸を多くとる傾向にあります。これらを魚などの不飽和脂肪酸に置き換えることは大切です。
そして、もう一つの脂肪酸に、トランス脂肪酸というものがあります。これは、マーガリンやポテトチップスに含まれる油です。このトランス脂肪酸はLDLコレステロールを上昇させ、心筋梗塞などの動脈硬化疾患を増やすことが明らかであり、摂取は控えるべきです。

清涼飲料等に使われる果糖は、摂取することによりそのほとんどが肝臓で中性脂肪に変化します。ですから、摂取することにより中性脂肪を上昇させ、動脈硬化を悪化させます。合わせて注意が必要です。
そして、前述の体重コントロールのためにも運動はとても大切です。習慣的な有酸素運動により、善玉であるHDLコレステロールの上昇が明らかになっています。どの程度の運動が良いかというと、ややきつい程度までのウォーキングなどの有酸素運動を1日30分以上、できれば週3日以上という結果が出ています。
これは、高血圧に対する運動療法と同じですね。
現在様々なコレステロール薬が発売されています。その中でも、主流となるのが、主に悪玉であるLDLコレステロールを下げる『スタチン』と呼ばれる種類の薬です。
そのほかにも、様々な種類の薬がありますが、最終的には生活習慣の改善を行い、その時点でどのようなタイプのコレステロール異常があり、どのような作用の薬を飲むことが管理目標達成に望ましいかを医師が判断して処方します。
スタチンは、その有名な副作用に『横紋筋融解症』があります。それほど多くはありませんが、薬により筋肉が壊れてしまうというもので、確かに存在はします。コレステロールの薬を飲んでいて、運動も大してしていないのに筋肉痛があるというときは主治医への相談が必要です。
また、中性脂肪については、生活習慣の改善のところでもお話ししたように糖質の鳥すぎに注意することや運動をすることで対応が可能なため、通常は中性脂肪を下げることを目的に薬を使うことはしません。いずれにしろ、薬の治療を開始しても生活習慣の改善を続けることが必須であることはいうまでもありません。

1960年以前の日本では、痛風は稀な病気でした。しかし、ご存知の通り、それ以降の食生活の欧米化やアルコール摂取量の増加、便利な生活が生んだ運動不足に伴い増加の一途をたどっています。現在では、患者数は30万から60万人いるとも言われています。
当然、その原因である高尿酸血症の患者さんも増加しているのです。成人男性における高尿酸血症の患者さんの割合は、1960年代は5%程度だったのが、2000年を超えると20%以上と言われています。
そして、この高尿酸血症と痛風は、もちろん生活習慣病です。高尿酸血症の患者さんの80%はなんらかの他の生活習慣病を合併しているというデータもあり、そのコントロールを含めた生活習慣病の管理がその人のその後の人生を決めるのです。
ですから、高尿酸血症を認める場合は、その他の高血圧やコレステロール異常、糖尿病、肥満などの生活習慣病の有無をしっかり検索し、総合的な判断のもと生活習慣の改善及び必要であれば薬による治療も考慮していかなければならないのです。
そして、最近では、高尿酸血症はコホート研究により狭心症・心筋梗塞などの心臓の動脈硬化疾患、及び脳血管疾患に対してそれ自体でリスクとなる(独立した危険因子と言います)であることが明らかとなっています。コレステロール異常や糖尿病、高血圧などとは異なり、やや軽視される傾向のある尿酸ですが、やはりそのコントロールは重要です。
高尿酸血症とは、性別や年齢を問わず、血液中の尿酸値が7.0mg/dLを超えるものと定義されています。尿酸が高くなるには、尿酸を多く作る(つまり、尿酸の元となるプリン体などを多く食べる、体で作られる)タイプと体の中で出来た尿酸を体の外へ出しにくくしているタイプの二つがあります。
前者は尿酸生産過剰型、後者は尿酸排泄抑制型と言います。そして、ある検診受診者15000人を調べたデータによりますと、なんと、尿酸排泄抑制型の人は全体の88%にも及び、対して尿酸生産過剰型の人は0.2%しかいませんでした。ちなみに残りの10%ちょっとの人は二つのタイプの混合とのこと。つまり、純粋に尿酸生産過剰の人、言い換えれば尿酸の元となるプリン体などを多く食べ過ぎていて尿酸値が高い人は0.2%しかいなく、対して90%近くの人は体の中に出来てしまった尿酸をうまく排出できないために尿酸が溜まっているだけということです。
これは、尿酸をコントロールすることを考えた場合、その対処をするために有用な情報です。つまり、尿酸をコントロールするには、尿酸の排泄をしにくくしている体を生活習慣で改善することが大切なのです。
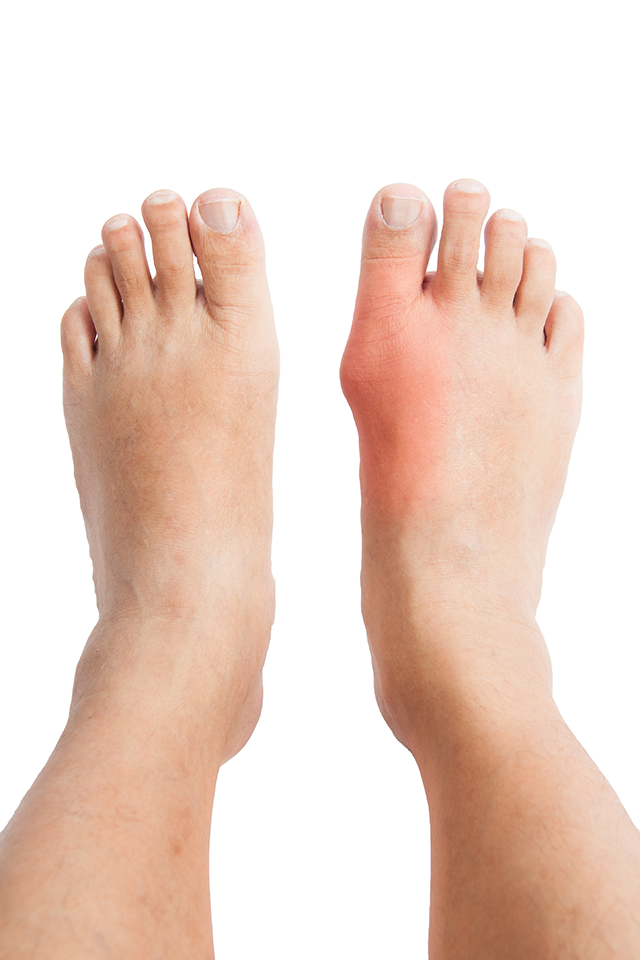
痛風とは、皆さんご存知の足の親指の付け根が痛くなる病気です。高尿酸血症が持続すると、結果として関節の中に尿酸塩と言われる結晶が析出します。これが誘因となり関節に炎症を起こし、赤く腫れるのです。通常、7〜10日程度続き、歩行が困難なほどになります。
ガイドラインによれば、『痛風関節炎の発症は、以前から高尿酸血症を指摘されている患者の第一中足趾節関節(足の親指の根元)または足関節周囲に発赤、腫脹を伴う急性関節炎が出現した場合に診断しうる。』と書かれています。ですから、尿酸が高いと言われている人が、足の親指の付け根が赤く腫れて痛ければ、まず痛風発作を第一に考え治療をする必要があります。
痛風と名前がつく病気がもう一つあります。
それは、『痛風腎』です。これは高尿酸血症が長年続くことにより腎臓に炎症が起こり腎臓の機能が悪化するものです。
もちろん、前述の通り、高尿酸血症を長期に放置した場合、動脈硬化が進行することも忘れてはいけません。

痛風になってしまったら、当然治療が必要になります。尿酸が高いのだから、尿酸を下げればいいのでは?と思われるかもしれません。しかし、痛風治療で気をつけることがあります。それは、痛風発作中は、尿酸の値を変動させると発作が悪化することが多いということです。ですから、発作時は尿酸を下げる薬を開始してはいけません。まずは、下記治療にて炎症を収めることが必要なのです。
発作の前兆時・早期には、コルヒチンを一錠飲み、発作を頓挫させることが有効です。ですから、ガイドラインにもコルヒチンを携行することを勧めるとあります。発作がひどいときに飲んでも意味はありません。
多くの方は「痛みが引かない」と言い、この時期に来院されます。この時期には、NSAIDsと言われる痛み止めを飲み、炎症をおさめます。もちろん改善すれば服用は中止します。そして、このNSAIDsを内服する時は、副作用のことも注意しなくてはなりません。それは、胃潰瘍などの胃粘膜病変の発症、腎障害の悪化などです。さらに、ワーファリンと言われる薬を飲んでいる方は、その効き目が強くなることもあり、同時に注意が必要になります。
このように痛風に対する治療を適切に行い、炎症が収まった後に、改めてその根本原因である高尿酸血症の治療を開始する必要があるのです。
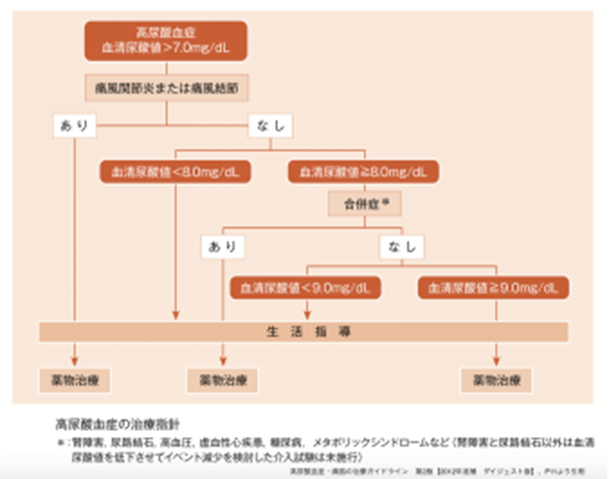
もちろん、尿酸値を下げることが必要です。まず、痛風発作を経験しているのであれば、まずしっかり下げるという意味でも薬物治療が推奨されます。そして、痛風発作を経験していなくても、尿酸値が8mg/dLであり、かつ尿酸が高いことによる合併症や他の生活習慣病がある場合や、そうでなくてもすでに尿酸値が9mg/dL以上であれば、ガイドライン上はまずは薬物治療が推奨されるとあります。しかし、尿酸の場合は、しっかりとした生活習慣の改善により、かなりの方が薬なしでも基準をクリアできると考えます。
先ほどもお話ししたように、高尿酸血症の方の多くは尿酸を上手く排泄できていないために上昇しています。
その原因としては、1.アルコール、2.激しい運動、3.ストレス、4.肥満が挙げられます。
これらがあると、尿酸が体から出て行きにくい、つまり体に溜まりやすい状態となります。
では、まずアルコール。

これは、ビールを皆さん思い浮かべると思います。『ビールにはプリン体が入っているから。私はプリン体ゼロのビールで対策しています!』このよう方が多いと思います。しかし、ここで一つの事実を。ビールで尿酸の値が上昇する主な原因は、プリン体ではありません!実は、アルコール自体が尿酸が体の外に出るのを妨害することが主な原因です。ということは、全てのアルコールが尿酸の値を上昇させてしまいます。ビールのプリン体は尿酸の上昇に対しては、味付け程度でしかないのです。しかも、アルコールは体の中で尿酸を作り出すことを促します。つまり、たくさん作って体に溜め込むということから、アルコール自体が尿酸からみると良くないものです。
では、どの程度なら飲んで大丈夫なのか?あるデータによると、ビールであれば大瓶1本、日本酒なら一合を超えると明らかに尿酸の上昇が認められています。ビールだけではなく、お酒は全てホドホドですね。しかし、高プリン体食をもちろん食べ過ぎるのは良くありません。
これに関しては、ほどほどに、普通の生活でいいのです。そして、次に、激しい運動。運動がなぜ悪いのか?ここでのポイントは『激しい』というところ。激しい運動とは、つまり、無酸素運動。そのような運動では『乳酸が溜まる』わけです。乳酸の量が体の中で増えると、尿酸が体の外に出て行きにくくなるのです。つまりは、適度な運動が良い訳で、ウォーキングなどの有酸素運動が効果的と考えられています。そして、肥満とストレスも尿酸が体の外に出るのを妨害します。ストレスのない生活、肥満の予防は全ての病気予防に通じますね。

こちらは、尿酸排泄促進薬、尿酸生成抑制薬などがあります。いずれを用いるかは、その患者さんがどのような合併症をもち、どのような原因であるかを見極めて医師が決定することになります。そして、気をつけなければならないのは、薬を開始したからといって生活習慣の改善を緩めてはいけないということです。

風邪症状のある方はネットの予約を受け付けておりません。
詳しくは下記の「感染症症状ある方はこちら」をご覧下さい。
初診ネット受付をご希望の方は、必ず以下の注意事項をお読みの上ご利用ください。